はじめに
個人的に想起しにくい、診断しにくい死亡率が高いという急性腹症で一番最悪の疾患だと思います。
急性腸管虚血
上記は「腸管が虚血になる」という概念を表した言葉なので、具体的な疾患名ではありません。そして、大体問題となるのは上腸管膜動脈(SMA)領域の虚血であるため、具体的に腸管虚血を引き起こす疾患名を列挙すると
- 上腸管膜動脈塞栓症(SMAE)
- 上腸管膜動脈血栓症(SMAT)
- 非閉塞性腸管虚血(NOMI)
- 上腸管膜静脈血栓症(SMVT)
の4つがあげられます。4の静脈血栓症は、他3つと比較して致死率や予後に関してはまだマシなので、ここでは主に動脈領域の虚血である上3つについて話そうと思います。
さて、なぜこの疾患群が最悪な病態なのかというと
①想起しにくく
②診断しにくい
③その癖致死率が高い(翌日死亡していてもおかしくない)
という3点が挙げられます。
①想起しにくいというのは、遭遇率の低さ(忘れた頃にやってくるぐらいの頻度)もありますが、病歴、身体所見や画像所見で腸管虚血に特徴的な所見が乏しいっていうところがあると思います。
簡単にいうと、病歴とか身体所見が「もしかして腸管虚血かも?」っていうきっかけになりにくい疾患なんです。これ内科医としてはかなり嫌な疾患です(※)。
急性腹症の例では、胆嚢炎は右季肋部の叩打痛、虫垂炎はへそあたりから右下腹部に移動した痛み、といった風に身体所見やエピソードからどの辺の臓器かってあたりがつくことが多いんですよね。
しかし、腸管虚血は小腸、大腸全般の虚血なので身体診察で「これは小腸の痛みか?」とイメージしにくい。しかも腹膜刺激兆候がないことが多いので「痛がりさんかな?」とunder triageしがちな疾患でもあります。
というか診断って「病歴や身体所見で疾患の名前を思いだす」→「検査で確定する」って流れじゃないですか。この思い出すことすら難しいのが腸管虚血、、、、、ね、嫌でしょう?この疾患(※)。思い出さねば当然診断はできません。
病歴についても、腸管虚血に特徴的な病歴なんてものはないので(腸管虚血の中の血栓症、塞栓症、NOMIですら病歴が微妙に違う)病歴から想起する、というのも難しい。
そして、「脳死でCTとったら助かった」っていうシチュエーションも皆無な疾患です。
例えば腸閉塞なら、病歴や身体所見から想起できなくても単純CTの画像を見ただけで「腸閉塞かも?」って思えるじゃないですか。個人的に腸閉塞はCTの撮像さえすれば見逃すことはない疾患だと思います。
腸管虚血はそれすら許してくれません。後述しますが、造影CT撮像して問題なし、、、、と判断しても腸管虚血だったってのがあり得る疾患なんです(特にNOMI)。
なので個人的には、どういう患者が腸管虚血を起こしうるのかっていう疾患riskの把握が腸管虚血を見逃さないための最善策だと思います。要するに、riskがある患者の腹痛は、常に腸管虚血を一度は考える、これに尽きます。
、、、、そこまでやんなきゃいけないの?
と思いましたよね? やんなきゃだめです。なぜならあなたがこの疾患を見逃したら、翌日には患者が死亡している可能性が(それなりに)高いからです。
本当に嫌な疾患です。國松先生も著書で書いてますが、なんでこんな疾患がこの世に存在するんだって感じ。この世の医師と患者への悪意を煮詰めて塊にした、みたいな疾患。
さて、前置きが長くなりました。本題に入りましょう。
患者背景
ここが一番大事です。動脈硬化、心不全など心臓か血管が悪い患者にしか起こらない疾患であり、50歳以上を1つのカットオフにしていいと思います。
なので、若年の健常者の急性腹症で疑う疾患ではありません。(糖尿病性ケトアシドーシスだといくつか若年での症例報告がありますね、まぁ無視して構わないでしょう。)
つまり
50歳以上で動脈硬化、心疾患既往がある患者の腹痛は一度腸管虚血を考慮
てなりますね。
具体的にリスクについて
- 透析
- 心臓血管手術後
が2大リスクです。動脈硬化が進んでいる状態と解釈できるので。
また、塞栓ができやすいって素因(塞栓症のリスク)で考えると
- 心房細動
- 弁疾患(特に僧帽弁狭窄症)、置換後(特に機械弁)
- 他動脈血栓症の既往(抗リン脂質抗体症候群なども含む)
あたりが考えられるでしょう。
また、NOMIに関してはショック患者であれば発症しても良い(ショックでは全身の循環血漿量が不足し、腸管などに血液がいきにくくなるから)ので
- 重症心不全(EF 30%未満)
- ICU入室中
- 昇圧剤依存
など要するに血圧が心許ない患者群におきるって覚えておけば大丈夫。
まとめると①動脈硬化②塞栓症リスクを有する③ショック患者
のいずれかを有する腹痛で想起できるようになりましょう。
H and P
の前に腸管虚血全体のstoryを説明しておきましょう。
窪田先生の急性腹症の書籍は全国の研修医、医学生にぜひ読んでほしい。
以下、抜粋です。
①hyperactive phase
SMAが詰まったり縮んだりして腸管に血が行かなくなった腸管虚血開始の瞬間
sudden~acute onsetの腹痛が生じて、人生最悪レベルに痛い
(けど腸管壊死までいかないので腹膜刺激兆候どころか圧痛も乏しい)
②paralytic phase
腸管虚血が遷延して壊死が進行
壊死するともはや痛みを感じなくなるので自覚症状が改善してくる
(のに病態としては進行しているってのが臨床医泣かせ)
③shock phase
腸管壊死から腹膜炎(→ここでようやく腹膜刺激兆候が出現する)
および敗血症からショックになる。
意識障害も呈するため腹痛などの所見も曖昧になってくる。
ここで腸管虚血を認識しても、おそらく救命は困難だろう。
主訴、病歴
主訴はもちろん腹痛ですね。NOMIで意識障害がある人だと腹痛の訴えがないこともあるらしい(意識障害だからしょうがない)。
嘔吐や下痢、血便もなくはないですが、他の良性消化器疾患と鑑別するならonsetに注目したい。
sudden onsetの消化器症状はやばいので一度腸管虚血を考えましょう。
ただ、病歴に関しては、以下のようにminor changeがあります。
①上腸管膜動脈塞栓症(SMAE)
どっかから塞栓物質がとんできて動脈が詰まる、、、ので絵に描いたような“sudden onset”になります。前駆症状も基本ないはず。
患者リスクとして心房細動などの心疾患は前提で良いかと。あと血栓塞栓の素因は確認したいですねえ。
血栓症と異なり, 塞栓症ではSMAの根部というより動脈径が細くなるところで塞栓するためより末梢で閉塞することが多い。なので読影の際はSMA の根部から 3~10 cm 程度の末梢側まで観察を行うことが重要。
②上腸管膜動脈血栓症(SMAT)
これもsudden onset、、、、になると思いきやそうでもないらしい。以下、実際に僕が経験した症例のケースなのでぜひ読んでください。https://note.com/embed/notes/n621d62700999
SMA血栓症は動脈硬化が背景にあることが多く、慢性腸間虚血として“食後に腹痛が出る”ような軽い症状が続くことがある。病歴は“acute on chronic” となり,受診 3~4 日前に半数ほどの患者で軽度の症状が起きているという報告も。塞栓症ではありえないですね。
③非閉塞性腸管虚血(NOMI)
器質的閉塞が存在しないのに,腸間膜動脈の低灌流と血管収縮により腸管虚血を起こす最低な疾患。
造影CTでSMAなどの血管に造影欠損がなかった(動脈閉塞がない)としても、否定できない。
しかも造影CTで腸管の造影不良などの異常所見がなくてもNOMIだった症例なんてのも散見させるため(paralytic phaseまで進行しなかった、hyperactive phaseで造影できた患者であれば、上記所見になると予測されます)、造影CT異常がなくても否定できません。
IVRで腹部の動脈を造影して攣縮像を認めればNOMIっぽい画像。でもIVRを依頼できる施設なんて限られるし、相当数under diagnosisされているんじゃないかなと思います。
個人的に救急外来よりもICU入院中の患者の方が遭遇率が高いと思ってます。心臓外科術後、ショック(特に心原性)は超high riskなので。ICU患者+消化器症状+乳酸上昇では常に鑑別にあげたいところ。
身体所見
自発痛がはっきりあるのに
- 圧痛がない
- 局在がはっきりしない
- 腹膜刺激兆候がない
というないない尽くし。「なんでこんなに痛がってんのに圧痛も腹膜刺激兆候もないんだ、、?」って時こそ腸管虚血の疑いどき。
あえていうとすれば腹部の冷感(腸に血が通っていないので冷たくなる、、、、らしいけど自分でわかる気はしませんね)がはっきりあれば疑いやすいかも。
あと局在としてSMA領域が多い(腹腔動脈や下腸間膜動脈だと頻度は下がるみたいです)ので左右で言ったら右の方に局在がある場合も、ちょろっと考えてもいいかなと思います。
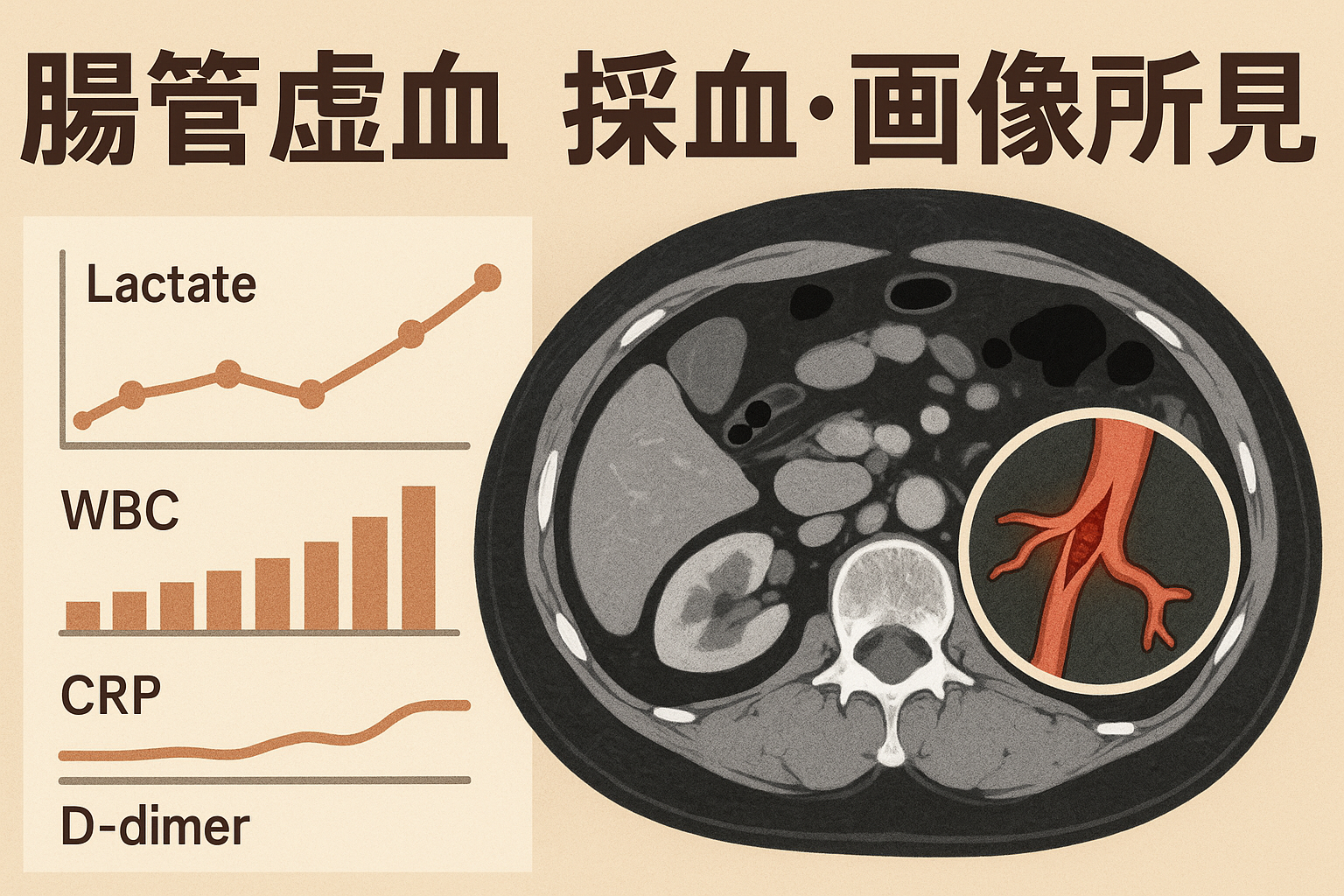
採血
腸管虚血の画像所見
1. 造影CT(第一選択)
- SMA血管内造影欠損
- 主幹動脈の閉塞部位を直接描出
- 腸管壁の造影効果消失 or 薄化
- 壊死や血流低下部位では造影が乏しい
- 腸管壁肥厚
- 初期は浮腫性の増厚をきたす
- 腸管壁のガス像(pneumatosis intestinalis)
- 進行例で壊死に伴うガス形成、背側にある場合は特異度高い
- 門脈内ガス(portal venous gas)
- 壊死が高度化したサイン
- 腹水貯留
- 血漿漏出や炎症性滲出液、フォローのCTで増えていることがあるのでフォローも大事
2. CTA/MRA
- 血管造影CT(CTA)
- 3D再構成でSMAの狭窄や閉塞を高精度に評価
- MRA
- 腎機能低下例やヨード不耐容時の代替
3. 超音波(エコー)
- 腸管蠕動の低下・消失
- 腸管壁の浮腫像
- 血流ドプラ像でのSMA血流低下(←正直プロがやる検査です、みられる気がしない)