はじめに
Acute Coronary Syndrome、いわゆる急性冠症候群について語っていきましょう。
ACSは心筋マーカー(トロポニン)や心電図、エコーで否定できない!!!!
上の名言は100回出てくるので覚えてください。確率論的な屁理屈(どんな疾患でも検査で100%否定することは不可能といった話)をこねたいわけではなくて、定義上必ず否定ができません。この記事を読めば理解できるはずなのでどうぞご一読を。
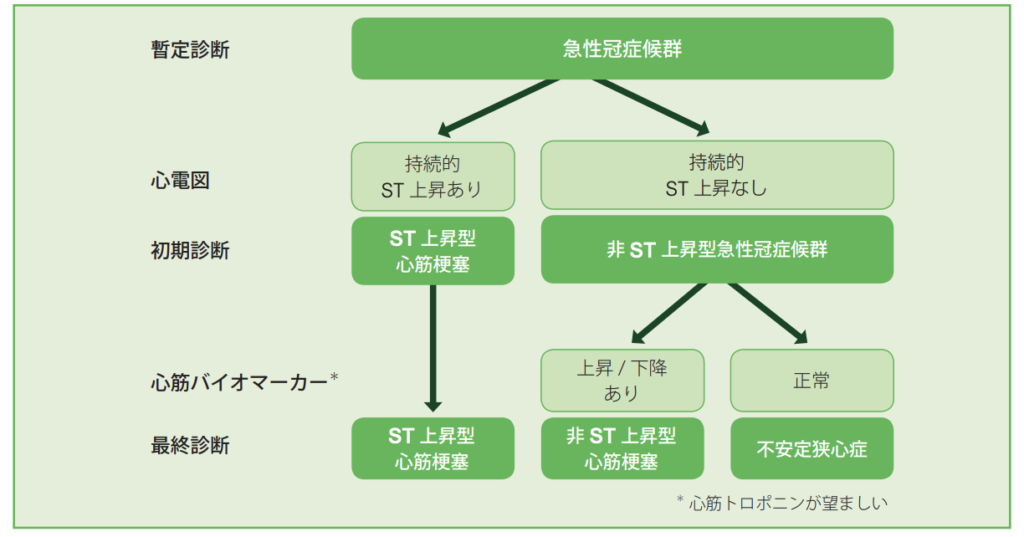
まずACSはあくまで『心筋の虚血により胸部症状が出現する症候群』であり、詳細な疾患名としては3つに分類されます。
- ST上昇型心筋梗塞(STEMI)
- 非ST上昇型心筋梗塞(NSTEMI)
- 不安定狭心症(UAP)
です。この3つのどれか1つでも疑わしければ即刻循環器内科にコンサルしましょう。
さて、ではどう上記3つを区別していいくのか。そもそも何で区別しているのか。
まず、心筋梗塞は定義に心筋バイオマーカーの上昇(トロポニンとイコールと思っていいです、ミオグロビンとかCK-MBで診断することはもはやありません)が含まれます。
トロポニン(Tn)陽性の時点で心筋梗塞(MI)が確定、ST上昇所見があればSTEMI、なければNSTEMIです。
トロポニン上昇がなければ不安定狭心症ということになります。
急性冠症候群ガイドライン(2018 年改訂版)
しかし注意点が1つ、日本は医療アクセスがよすぎるせいで心筋梗塞なのにトロポニンが上昇する前に受診できてしまう人がいます(例えばトロポニンTならMI発症から3から4時間で上昇するため、発症1時間で病院にきてもトロポニンが上がっていない)。だから我々は急性の胸痛でトロポニン陰性をみた時に偽陰性なのか真の陰性なのか判断に迷うわけですね。
まぁそんな話以前に「ACSかと思うと怖くて患者を帰せません」って不安が強いと思うんですよね、内科医みんな。さて、ではどう上記を診断していくのか。
History and Physical
ACSの診断は病歴聴取が命です(他の疾患もそうなんだけど)。胸痛の患者では当然鑑別にあげるでしょうが、他の主訴でも鑑別をあげられるかが肝。
主訴
- ひだりの胸痛
- 胸部不快感
- 心窩部痛
- 呼吸苦
- 失神
カメレオン的主訴
みぎの胸痛
心不全だと診断されている(→実は胸痛が先行していた)
嘔吐、下痢などの消化器症状
(→よくきくと水様便じゃないし、1、2回程度でしょぼい軟便)咽頭痛や頸部痛、肩、歯、上肢の痛み
(→圧痛や嚥下、体動で誘発されない、診察で再現性がなくsudden-acuteなonsetは要注意)
胸痛の鑑別として有名なACSですが、無痛性のACSも報告されています。し、実臨床だとしょっちゅうです。(高齢、女性、糖尿病は無痛性MIの三大リスクです)
胸痛以外の主訴としては呼吸苦、嘔気嘔吐、上腹部痛、下の奥歯や首の痛み、冷や汗といったところですかね。
胸痛以外の主訴でも、高齢とか生活習慣病があるとかheavy smokerであれば(要するに血管系疾患のリスクですね)ACSを想起できるようになりましょう。
嘔吐、下痢などの消化器症状
右冠動脈領域の下壁梗塞などでは交感神経がブロックされて消化管の蠕動運動が亢進し悪心、嘔吐、下痢などの症状を呈することがあるとされているようです(ただし嘔吐については前壁梗塞と下壁梗塞で頻度に差がないという報告もあるよう)。
下壁梗塞は下壁が横隔膜直上に位置することから心窩部痛や胃痛と言った訴えで受診する可能性があり、まさに胃腸炎mimickerとして我々の目の前にくる可能性があります。
消化器症状でも心筋梗塞を考えるべきということがポイント。そしてこのタイプの下痢はよくよくきくと水様便(ほとんど水分メインな便のこと、軟便とは区別すべき)じゃなく、回数も1、2回程度で、胃腸炎と診断するにはしょぼい軟便であることがほとんどです。
病歴
主訴が何であれ「突発、増悪、初発、最悪」のいつもの4大red flagのどれかにあてはまった時点で、少なくとも「安定狭心症」(一旦帰宅させても問題ない冠動脈疾患、フォローはするべきだけど)は鑑別から除外されます。なぜか。
不安定狭心症の分類について
①新規労作狭心症(直近で自覚した新規の労作時胸痛)
②増悪型労作狭心症(痛みの程度が増悪、頻度の増加、発作時間の延長など増悪傾向の発作)
③新規安静狭心症(直近で自覚した新規の安静時胸痛)
それぞれNew onset, worsening,at restがキーワード。
不安定狭心症の典型的なプレゼンテーションとして「安静時の胸痛」がキーワードではありますが、労作時だけの胸痛でも上記①に当てはまれば不安定狭心症の可能性があります。
「増悪、初発、最悪の胸痛」だと上記のどこかに当てはまるはずです。突発も厳密な定義とは離れますがこれらのどこかに当てはまる(し、多分初発でしょう)ので、4大red flagのどれかに当てはまる胸痛だという時点で安定狭心症は鑑別から外れます。
救急外来では4大red flagのどれかにあてはまるケースがほとんどなので、安定狭心症(≒緊急での冠動脈造影検査を必要としない)は救急外来では普通お目にかからないはずの疾患です。安易に鑑別にあげると上級医から怒られるかも。
典型的なプレゼンテーション
以下、ACSを鑑別にあげた時にどう病歴聴取していくかをOPQRSTAAA(←わからなければググって)に沿って解説していきます。
・Onset
sudden onsetじゃないことも多々ある。個人的にはacuteが一番多い気がする(理由としては冠動脈がいきなり詰まるってよりはだんだん狭くなってきて狭窄度90-99%ぐらいから症状が出始めるっていうイメージだからです、あくまでイメージ笑)。
Sudden onsetであればむしろ大動脈解離や肺塞栓の方が心配。
胸痛が主訴で来ているなら確率的に大動脈解離>>肺塞栓っていう感じでしょうけど。。。肺塞栓症単独では強い胸痛を呈する症例は少ないです。
sudden onsetだけどSTEMIである(ST上昇がはっきりしている)場合、血栓による冠動脈塞栓や冠動脈解離(SCAD)などの普通の機序じゃないACSも想定します。
gradual onsetなら可能性は下がりますが、疾患の致死率から『gradual onsetだからACSではないだろう』と言って軽々しく否定しないほうがいい。患者への説明は慎重に。血管リスク(HT,DL,DM,smoker,FHが5大リスク)が高い人ならなおさら除外しないように。
あと、高齢(個人的には50歳※から疑うようにしている)もリスクにいれましょう。
ちなみにMIの家族歴聞く時は若年発症かどうかも聞かないと意味ないですからね(90歳の心筋梗塞は遺伝というより高齢による動脈硬化でしょう、、、)。
※一応書いておきますが、早発性冠動脈疾患家族暦の定義は男性は55歳未満、女性は65歳未満です。それ以上の年齢だと「老化による動脈硬化の影響で自然に心筋梗塞になってもおかしくない」年齢だと私は勝手に解釈しています。
この定義を知ってるうるさい人は「55歳以上じゃないと理屈が通らないじゃないか」というかもしれませんが、じゃぁ54歳の人なら心筋梗塞を疑わなくていいのかって話になりますよね。見逃しを防ぐにはある程度マージン取っておいた方がいいですよ何事も。
・Position
痛みの範囲としては心臓から半径30cm以内なら痛みはどこにでてもいいそうです。となると
- 咽頭痛や頸部痛、歯(もちろん下の歯、奥歯に多い)
- 上肢(両肘、前腕、手首!の報告例もあり)
- 肩(頻度としては右>左という報告も)、背中
に痛みが出てもいいし、極端な話、右胸の痛みでもACSの可能性はあります(僕が初期研修医のとき、右の胸痛で来たACSがいました)。個人的には首から臍までの痛みなら必ず心電図を撮像します。
そして、痛みを感じる範囲は、大体手のひらで収まるくらいです。
pinpoint(指で指し示せる範囲)な圧痛やチクチクする疝痛だと可能性は下がります。しかし触診で胸痛が誘発されても、診察で誘発された圧痛と今回の主訴の胸痛が同じものなのかは必ず聞きましょう(そんなややこしいこと患者が言うわけないだろ、と思うでしょうが言う人いるんですよ、、、、、)。
僕が過去に、「押すと痛いですか?」って聞いた時患者に「おされたら(どこでも)痛いに決まってんだろ!!」と答えられたのが印象深い。
医者にとっては「(今回の胸痛は)押すと痛いですか?」っていう意味で聞いても、患者は「(主訴とは関係ないけど物理的に押されたら不快に感じて)痛いです」と言葉通りにとっちゃうんですよね。
・Quality
基本は鈍痛とか、締め付けられるようなとか、重い感じとか、そんなイメージ。鋭い痛みって言われると、大動脈解離や心膜炎を考えます。
・Radiation
放散痛はこちらから部位を指定して聞きましょう。奥歯とか肩とか上腕とか具体的に。
「黙ってても言うだろ」と思うかもしれませんがそれは我々が「心筋梗塞だと放散痛がありうる」っていう知識があるからこそ当たり前だと思うだけです。基本患者は「聞かれたことにしか答えない」と思っておく方が安全。
あと、放散痛「のみ」(胸痛がない!!)を主訴にくる症例もいますからね。そういった時にどう見逃さないか、重要なポイントはやはりonset。
例えば「腕が痛い」が主訴できて、筋骨格系の疾患だとすれば物理的に打撲など明確なエピソードがあったか、gradualな経過のはずです。あとは動かしたりして動きで誘発されるはず。
「捻った覚えがないのに数分で耐えられない痛みになった」っていう病歴が聞けて、かつ診察中どんなに動かしても痛みが再現されない時点で「筋骨格系っぽくない、ACSの放散痛じゃないか?」と疑えるようになりましょう。
・Severity,Time cource
症状の持続時間は大雑把に5分から15分でUAP、それ以上ならMIかなと考えるようにしています。MIだと来院しても痛みが持続しているイメージですが、上記通りUAPだと「一過性の胸痛」というプレゼンテーションになるはず。
だからUAPの典型的な病歴は「(来院時には)実はもうよくなりました」っていうプレゼンテーションになります。「じゃぁ大丈夫そうか〜〜〜」とか「なんで治ったなら夜中に来たんだよ、、、、」と思わずに、「なぜ治っているのに病院に来たのか」を掘り下げましょう。きっと4大red flagな病歴が聞き取れるはずです。
また、本当に初発かどうかの確認の際に、「ここまでではないにせよ、似たような痛みや不快感はここ最近ありましたか?特に階段とか歩いている最中に」とか聞くと結構「そういえば二週間前から散歩の時に〜〜」とか話してくれたりします。
この初発かどうかは大動脈解離や肺塞栓との鑑別ポイントになるのでしっかりきくようにしましょう。
なぜなら大動脈解離であれば「何回も胸痛が繰り返す」という病歴にはならないはずだからです(まぁこまめに大動脈が裂け続ければそういった病歴になるかもしれませんが、、、、、)。
ちなみに胸痛が五分以上継続していたらもはや安定狭心症とは言いません(というか呼びたくない)。
・Association, Alleviative, Aggravating
冷や汗の確認は絶対しましょう。冷や汗を伴う痛みはred flagな病歴で精査対象です。
あとは胸痛が起きた時に何をしていたかも大事。歩き始めて数分後とか(力仕事での)労働時なら「労作によって増悪した」と考えられ、心臓の可能性が高まりますね。もし発症が起床時やデスクワーク中の時なら安静時とみなしていいでしょう(もちろん安静時におきたから「心臓じゃない!」といって安心してはいけませんよ)。
また、ここ最近同様の症状が誘発されていたかも聞きましょう。上の欄で説明しましたね。
身体診察
ACSに特異的な身体所見はありませんが、むしろ
「肺塞栓、気胸、大動脈解離などの他の疾患でないか」
「心不全を合併していないか」
「ACSによる合併症をおこしていないか」(⇨人工心肺、緊急opeが必要な状態かも)
を判断するためにとろうとする意識が大事です。
頸静脈怒張があれば心不全の合併を考えるとともにKussmaul徴候もチェック。もしあれば
●右室梗塞による右心不全の可能性→ニトロやモルヒネ、利尿剤は禁忌、輸液をガンガン投与
と、治療方針が変化します。ちなみに心タンポナーデではKussmaul徴候は原則認めません。
もちろん心雑音も確認。ACS単独では雑音は出ませんが、合併症の有無(心室中隔穿孔など)やASの合併を検出するためにも大事なことです。
特にショックバイタルのときは、ただのACSだと説明がつきませんし、何らかの補助循環かopeが必要になることがほとんどなので以下の病態を頭に置きながら診察しましょう。
- 左冠動脈(LAD)主幹部(いわゆるLMT)、もしくはLAD近位部(#6が目安)の病変
- 3枝病変、もしくは元々低心機能
- ★機械的合併症(乳頭筋断裂、心破裂、中隔穿孔)
- ★大動脈弁狭窄症ASの合併
- ★右室梗塞
循環器内科としては両側大腿動脈の触れも確認しておきたいところ。補助循環挿入の大事なチェックポイントです。
検査
ACSは心筋マーカー(トロポニン)や心電図、エコーで否定できない!!!!
必要な検査
- 採血(Tn, d-dimerまで含める)(再検フォローも必須)
- 心電図(再検フォローも必須)
- 胸部Xp
- 心エコー
心電図の見方とか心エコーの取り方はいくらでもいい本があるので割愛します。僕は検査の扱い方と知っておいた方がいい知識を説明します。
MIは採血のフォロー(少なくとも1時間おいて、入院可能なら3時間後)を含めてTnが上がってこなければ可能性はかなり下がります(MIの定義に心筋バイオマーカーの上昇があるため)。
心電図はNSTE-ACS(ST上昇がないACSのこと、NSTEMI+UAPをまとめた表現)という概念がある以上、心電図がnormalでST変化もなくてもNSTE-ACSが否定できません。
エコーもUAPでは壁運動異常がなくても良い(出る場合もあるかもしれんが、なくても否定できません)と考えると「結局外来でACSの否定って不可能じゃないか!!」と言われそう。
そうなんです。一度の診察でACSを否定することは不可能です(n度目)。結局冠動脈造影をしなければわからんのです。
そこをまず肝に銘じて、どんな症例なら循環器内科に造影をお願いできるかを見てみましょう。
採血
トロポニン(Tn)、d-dimerは必須項目です。今の時代、H-FABPやミオグロビンはもはや使いません。ACSを想起した時は大動脈解離(DA)、肺塞栓(PE)は常に鑑別にあげるべきなので、d-dimer(d-d)も必ず計りましょう。
また、d-dはカットオフが0.5(高齢なら年齢✖️0.01)と、基準値が思ったより低めです。d-dが1.2とかでも解離やPEの可能性は全然ありますのでご注意を(私の今までの大動脈解離でのd-d最低記録は0.9でした)。
※というか、僕はd-dが陰性であろうとそれだけで大動脈解離、肺塞栓は除外しません。疑わしければ造影CTをとっとと撮るほうが大事。
ACSを疑ったのにトロポニン(Tn)が陰性だった場合、数時間後や翌朝の採血までトロポニンをフォローしましょう。発症間も無く来院した際は、Tnが上昇してきてない可能性があります。
また、トロポニン上昇=MIというわけでもないです。
脳卒中、たこつぼ心筋症、慢性腎不全、心臓マッサージ後、敗血症、カテコラミンなどでも上がるので、解釈に注意してください。(まぁ陽性で胸部症状あればどっちみち循環器内科を呼ぶしかないと思いますが)。病歴と絡めて鑑別を考えましょう。
心電図
死んでも見逃したらあかんのがST上昇の所見。冠動脈支配領域に沿った複数の誘導で所見が見られるかどうかが大事(例えば右冠動脈ならⅡⅢaVfの下壁誘導とか)。
胸部症状+ST上昇はSTEMIとみなし「見た瞬間に」循環器内科コンサルでいいです(むしろ採血出るまで結果待ってたら怒られます)。
Door to balloon timeと言って、受診してからカテーテル治療をするまでの時間はSTEMIでは90分以内が理想と言われています。血液検査の結果を待っている場合ではありません。
NSTE-ACSの場合いつ循環器内科を呼ぶかは②の治療編で説明します。
でも早期再分極があるせいで「このST上昇は元々なのか、、、、」と判断に迷うこともしばしば。
おすすめは以前の心電図(発症より前のやつ!!!)を前医やかかりつけから送ってもらうことです。比較すれば1枚で診察するより大分分析しやすくなります。夜間でもいいので一度前医を起こして(もちろん電話口は丁寧に)心電図を送ってもらうようにしましょう。
また、ACSを疑ったら定期的に心電図は撮り直しましょう。心電図用シールは基本つけっぱなしでいいです。
胸痛の検査の心電図の注目ポイントは
①本当にACSなのか
ST上昇の所見なら心膜炎、たこつぼ心筋症、心室瘤など他の鑑別は考えられないか
②STEMI equivalentな所見(ST上昇がなくてもSTEMIとして対応しなければならない所見)はないか
hospitalist Vol.7 No.4 P802より引用
- 新規左脚ブロック
- aVRの単独でのST上昇(→LMTや重症3枝)
- V1から3,4にまたがるST低下(→後壁梗塞を反映、V789誘導も撮像)
- V2-3でT波の後半が陰転化(2相性T波)か深い陰性T波(Wellens syndrome)
- De Winter
V2-3でT波の後半が陰転化している(2相性T波)場合はWellens syndromeといってLAD近位部病変を示唆します。
普通ST上昇は複数の誘導で検出されて初めて意味を持ちます。しかしaVRだけは単独でも上がっていれば広範囲の重症虚血の所見とみなされているので重要な指標です。
また、ST低下についてはV1-2からV3までまたがっている時点で気持ち悪いと思えるようになってください。
循環器内科は運動負荷心電図とかで死ぬほど非特異的なST低下の所見見てるんでわかると思いますが、虚血によるST低下って冠動脈のV456とかⅡⅢaVfが基本なんですよ(ちなみにST上昇はどの誘導かで冠動脈の責任病変が類推できますが、ST低下の部位は冠動脈閉塞の部位とは関係ないと言われています)。
それがV1-2なんていうST上昇の所見ですらあまりお目にかからないような部位まで変化している時点で「気持ち悪い」と思えるようになりましょう。
③ACSならどの冠動脈の病変か、特に右室梗塞、後壁梗塞が合併していないのか
→適宜後壁誘導(V789)や右側誘導(V3RV4R) も追加で撮りましょう。取り方はググって。
上記3点を考えながら読み解きましょう。
胸部Xp
Red flagな胸痛なら必須検査です。
大動脈解離は鑑別から絶対に外せないので、縦隔の拡大は確認しましょう。カルテにも書くべき。
大動脈解離を起因とするMIなど、解離とACSが合併する場合(みぎ冠動脈狭窄が多いとされるが、LMT閉塞なども報告がある)もあるので、疑しければカテーテル前に造影CTとるべき。
STEMIの時or腎機能が悪い時は循環器内科に相談でいいと思います(カテーテルでどれだけ造影剤使用するかも考えなくてはいけないので)。
心不全の合併も評価が必要です、肺うっ血や胸水を確認しましょう。
呼吸苦や低酸素がはっきりあるのに肺が綺麗なら「肺塞栓かも?」と考えられますね。
若年なら気胸や縦隔気腫を確認かな。
心エコー
何回もいいますが、ACSを鑑別にあげる時はDA、PEの所見がないかも確認する癖を必ずもって、カルテにも記載するべきです。
ACSと判断したら以下の星の病態は必ず所見をチェックです。
- 左冠動脈(LAD)主幹部(いわゆるLMT)、もしくはLAD近位部(#6が目安)の病変
- 3枝病変、もしくは元々低心機能
- ★機械的合併症
- ★ASの合併
- ★右室梗塞
さて、エコーの時に守ってほしいことは2つだけ。
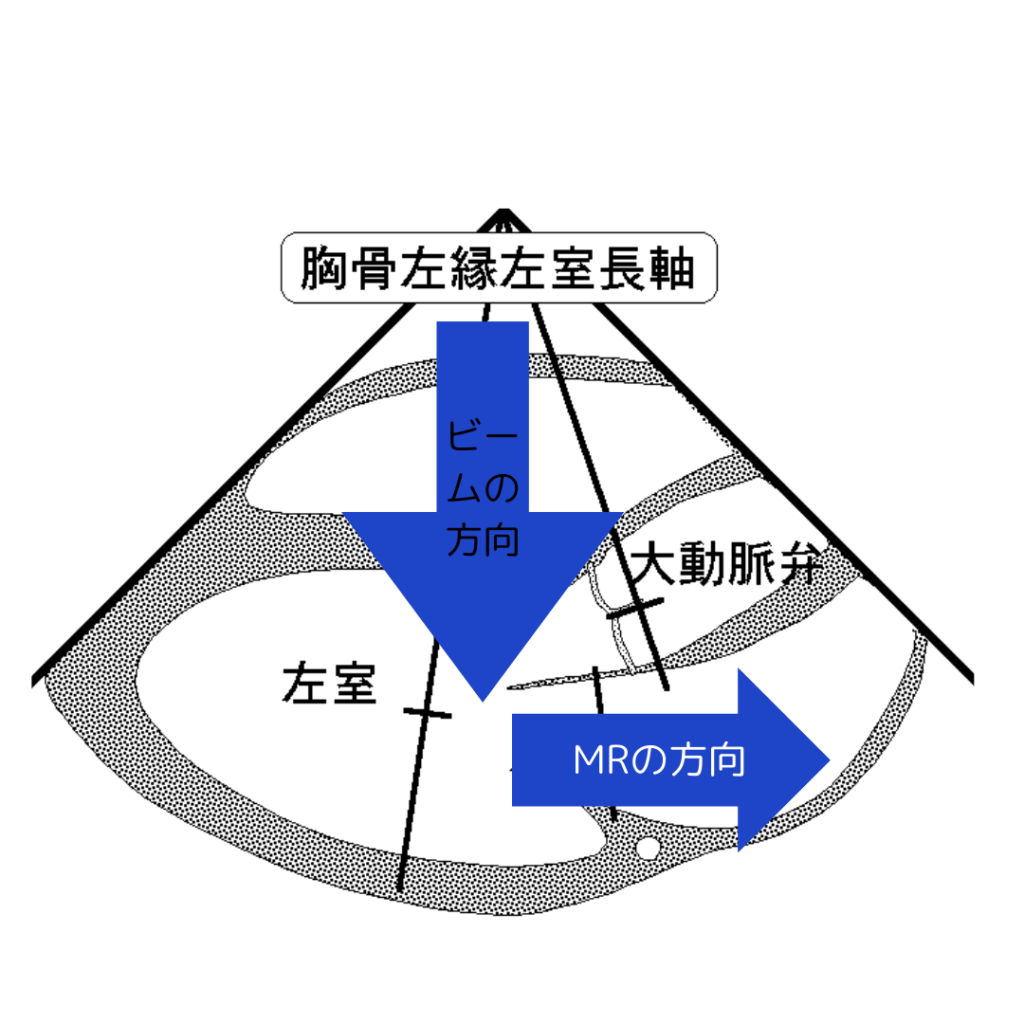
①僧帽弁逆流(MR)は傍胸骨左縁長軸断層像でなく心尖部像で撮るべき
(以下元画像はhttps://square.umin.ac.jp/kennsa/から拝借)
これは書籍とかの裏付けはないんですけど、物理学に考えれば自然なこと。
エコーって原理からしてエコープローブに向かってくる、もしくは離れていく血流をひろうのは得意、逆に下の右図みたいにプローブに近づいても離れてもいない血流は絶対拾いにくいはずなんですよ。
つまりMRをエコーで取ろうと思ったら必ず心尖部からの三腔像、及び四腔像からのviewじゃないと検出感度って落ちると思います(もし違う!って根拠持って説明できたら是非教えて欲しい)。

②後壁の壁運動異常はST変化なくても循環器内科に一度コンサルして良い
(※循環器内科向けの内容、大分私見が入ります、施設のコンセンサスが取れるかどうかはわかりません)
左回旋枝によるACSの場合、基本は後壁梗塞になるわけなんですが後壁梗塞は他の部位の心筋梗塞と比較して冠動脈が閉塞して(本来STEMIに準ずる対応になるはず)いても心電図にST変化が現れにくい部位なんです(Komatsu J, et al. Circ Rep. 2022 Sep 28;4(10):482-489)。
イメージ的には「STEMIなんだけどST上昇が心電図で検出できない」みたいな感じですかね。言葉にしてみると最悪ですねこの病態。
なので後壁梗塞が心エコーで疑われる場合は緊急冠動脈造影の閾値を下げる必要があると解釈できます(スーパー循環器内科のH.S氏は後壁に壁運動異常あればNSTE-ACSでも夜間で緊急CAGすると言ってました)。
終わりに
ちょっと長くなってきたので治療編は後日出します。
院内に循環器内科がいない夜間当直とか、UAPっぽいけど循環器にコンサルトしていいのかとか、実臨床で困った時の対応も書きますのでぜひご一読を。