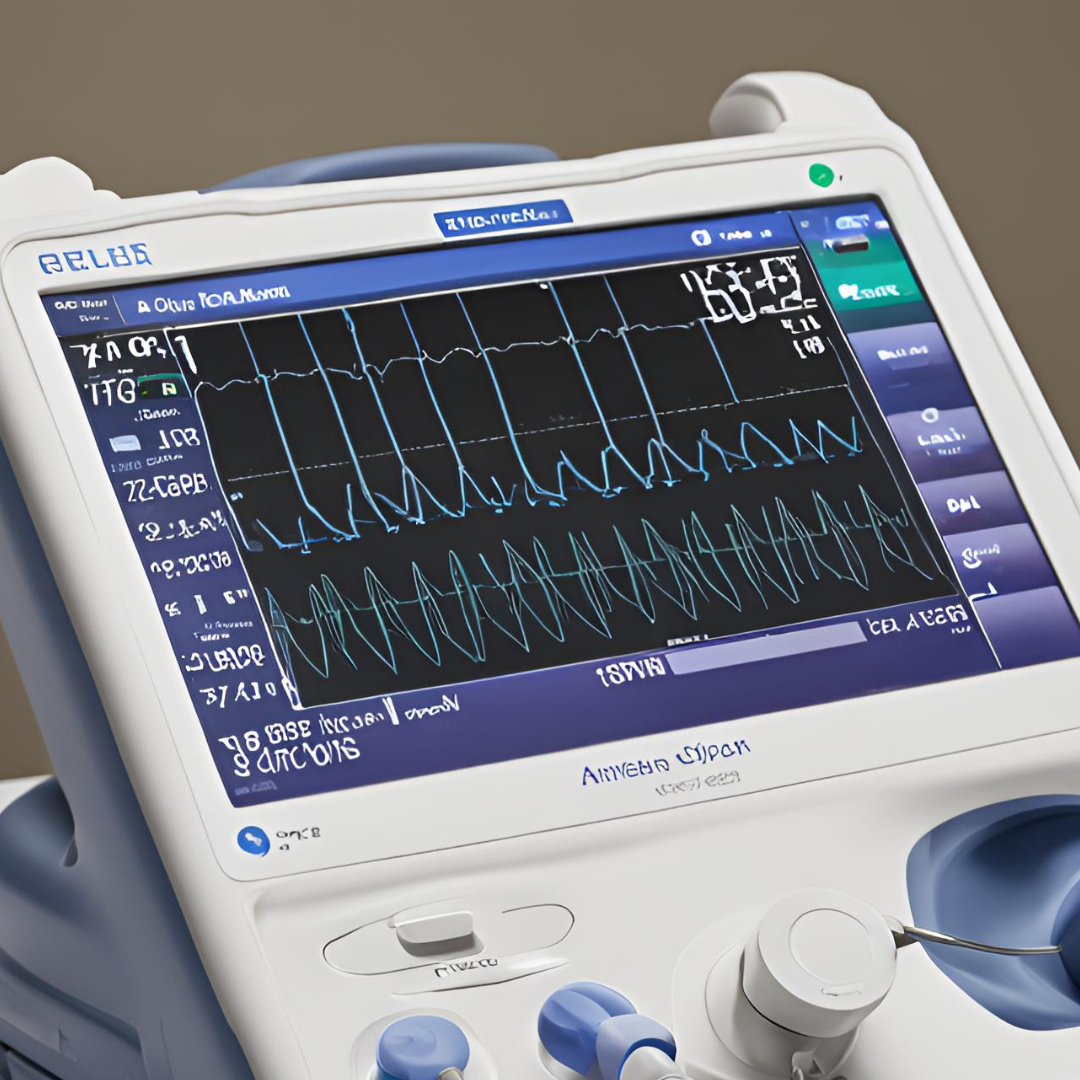
はじめに
もう字面がいやですよね。これを見ると「うっ」てなる内科医は多いはず。
心室性不整脈(VT,Vf)なのか、それとも上室性頻拍に伝導障害を伴っているのかとか色々気になる鑑別は多いですが、いざ鑑別方法を見ると「房室解離」とか「融合収縮」とか「concordant pattern」とか、、、、。
wide QRS tachycardiaの場合は基本緊急対応が求められ、現場で循環器の本開いてのんびり鑑別するわけにもいかないので、実際の現場で頭真っ白、何していいかわからなくなるって人が多いはずです。
さて(不整脈が苦手な)循環器内科である私の私見ではありますが、どのように実際対応するべきか。
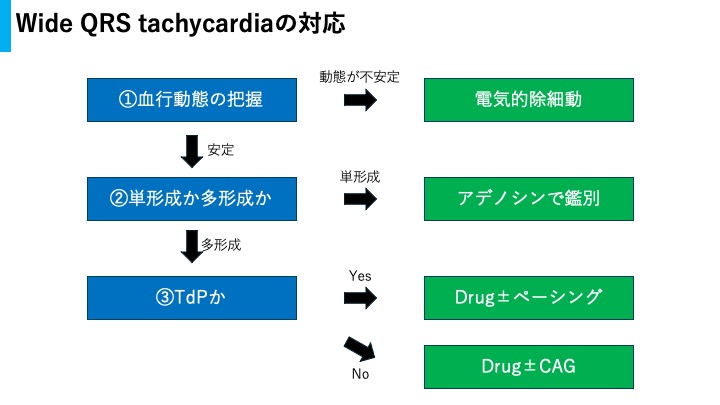
wide QRS tachycardiaの大原則
鑑別をつけることより
血行動態の維持が最優先迷ったら電気的除細動

診断にこだわらない
私は現場で診断をつけることを諦めます笑。
「おい」ってつっこみが聞こえてきそうですが、正直診断を正しくつけたところで現場での治療方針が大きく変わることってそんなにないです。
●対応としてDC、薬物(困ったらアミオダロン)、一時ペーシングによるoverdrive pacingしかない
●脈なしやショックに類する時は診断が何だろうがDC(して循環器内科にコンサルト)
●脈ありなら時間の猶予があるので日中は循環器コンサルト
という理由から、
結局皆さんが困るシチュエーションが
「夜間1人で何とかしなくちゃいけない脈ありwide QRS tachycardia」
になり、そういうとき大体アミオダロンになるんです。
上記振り返ってみると「結局診断関係ないやん」となりますよね。
実際の対応について
wide QRS tachycardiaの現場対応
①血行動態の把握
②単形成か多形成か
③TdPかどうか
①血行動態の把握
まず心電図の解析をそもそもやっている場合なのか。
●心停止(脈触れない、意識がない)
この場合ACLSのプロトコールになるので即刻心配蘇生してDCをできる限り早く施行します。
鎮静不要、心電図のQRS同期も不要です。
●ショック(またはなりかけ)の状態のとき
これは心マは不要、一刻も早くDCする方針は変わりませんが、意識があるのでさすがに鎮静はした方が良さそう。
、、、、、、なんですけどショックの時血圧下がるような鎮静剤は怖いですよね。
おすすめなのがケタミン0.5-1A+ミダゾラム(1Aを10mlに希釈して2ccずつ)です。
ケタミンは血圧上昇作用があるので血圧が心許ないときには使いましょう。
ミダゾラムも血圧低下作用が少ないのでこういうときにはお勧め。
プロポフォールでもいいかもしれませんが、ギリギリの血行動態の状況下で、血圧が下がりやすいプロポフォールを使う度胸は私にはありません。
●脈ありで症状も乏しく安定している状態
この場合は鑑別を考える余裕もあるし、即刻DCする必要もありません。
次の方針にすすみましょう。
②単形成か多形成か
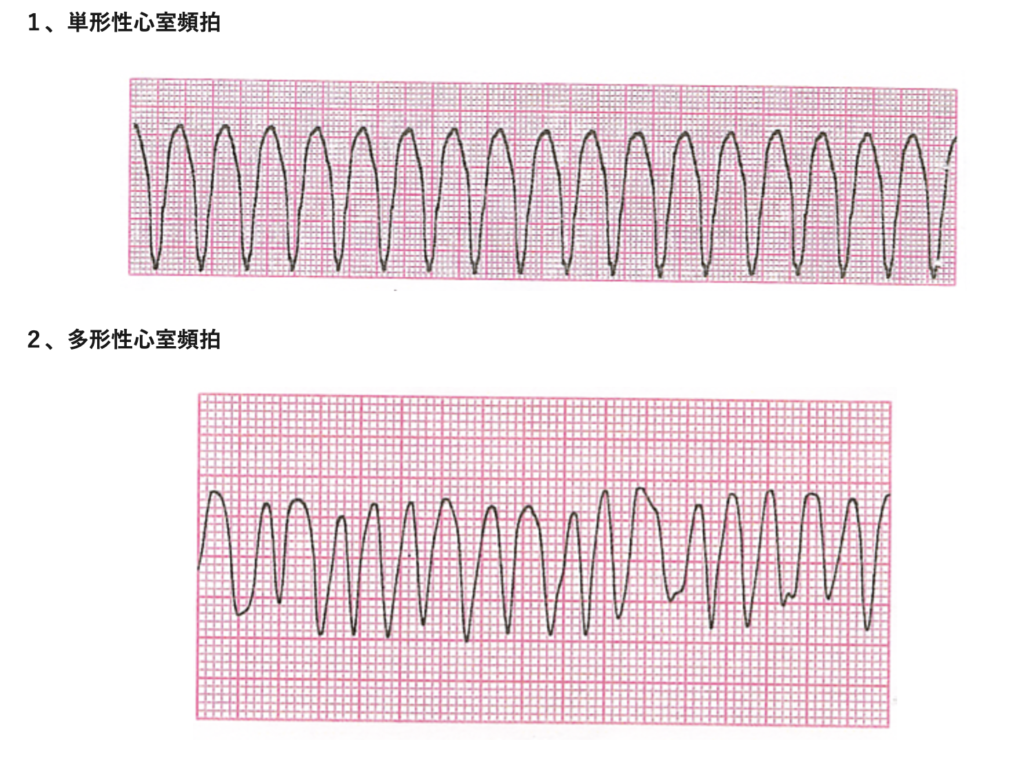
(出典;https://emergency-room.jp/ventricular-tachycardia/)
簡単に言うと「1拍ごとにQRSの形もRR間隔も違う」ものを多形成、「形が揃っている」ものを単形成といいます。
そして多形成の場合はtorsades de pointesかどうかを確認してください。
頂点と最下点がsinカーブみたいに上下動を繰り返しているものをTdPとしています(説明がめちゃんこテキトウなので、詳しく知りたい人は成書参考)。
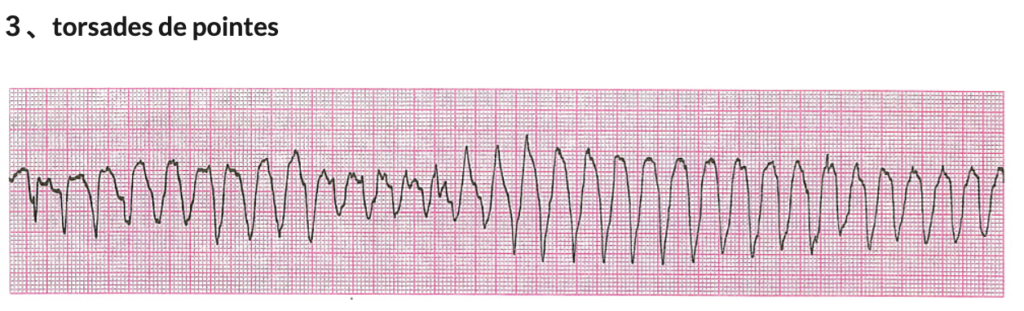
なぜならTorsades de Pointes(TdP)の場合はQT延長が背景に絡んでいることが多く、治療法が個別に存在するのでVTとは区別して考えた方がいいからです。
単形成心室頻拍
さて、循環器内科用の特発性心室頻拍の話は後日追加するとして、状態が安定していて単形成であれば少し余裕が出てきます。
もし「積極的に鑑別をしたい!!」っていう余裕があれば、一度アデノシンを試してみることをお勧めします。
アデノシンは房室伝導を抑え、PSVTなら不整脈自体は止まりますし、心房細動の細動波や粗動波が見やすくなります。
ただし、アデノシンで止まるVTもあるので
「アデノシンで止まった」→「上室性頻拍だ!」
とはなりませんのでご注意を。
あとWPW+心房細動による偽性心室頻拍の場合は血行動態が破綻する可能性が高いため禁忌です。必ず既往、正常時のΔ(デルタ)波の有無を確認しておく。
この場合の偽性心室頻拍はよくみるとRR間隔不整だし多形成のはずなので本来この枠の説明対象外になるはずなんですが、、、、。
アデノシンの前準備
①気管支喘息、WPWなど禁忌の確認
※虚血性心疾患も注意②薬効でpauseになる人が多く
以下の物品の準備
- ルート確保
- 気道確保の用意(バックバルブ)
- 除細動機(ペーシング用)
③十中八九患者に不快感が
生じるのであらかじめ説明
「薬を注入して少し気分が悪くなると思いますがすぐ良くなりますので心配ご無用」
アデノシン
まず2.5mgをivして
後押しで思い切りフラッシュ
薬効が数秒なので
迅速にフラッシュする
ことが大事それでも効果なければ
5mg→10mg→20mg
とiv量を倍々にしていく※気管支喘息既往の場合は禁忌
※WPW+心房細動による
偽性心室頻拍の場合は
血行動態が破綻する
可能性が高いため禁忌※薬効は数秒なので
治療薬とはなりえません
あくまでも診断用の薬
さて、安定したVTの場合は非循環器内科医が使用するなら薬物としてはアミオダロン、リドカインぐらい指示できれば十分じゃないでしょうか。
VTは他記事で解説しますので乞うご期待。
③TdPかどうか
多形成の場合は、、、、持続するとVfに移行する危険性があるので基本DC適応です。
また、多形成心室頻拍の場合、虚血性心疾患(特に急性冠症候群)の症状として心室頻拍になっている可能性があるので正常時の心電図のST変化の確認や心エコーと並行して、循環器内科に緊急冠動脈造影について相談する必要があります(単形成心室頻拍もACSで出現しうる所見ではあるのですが、多形成の方がより虚血を疑います)。
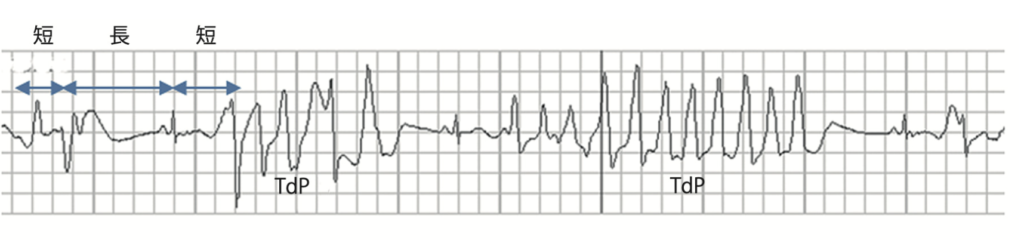
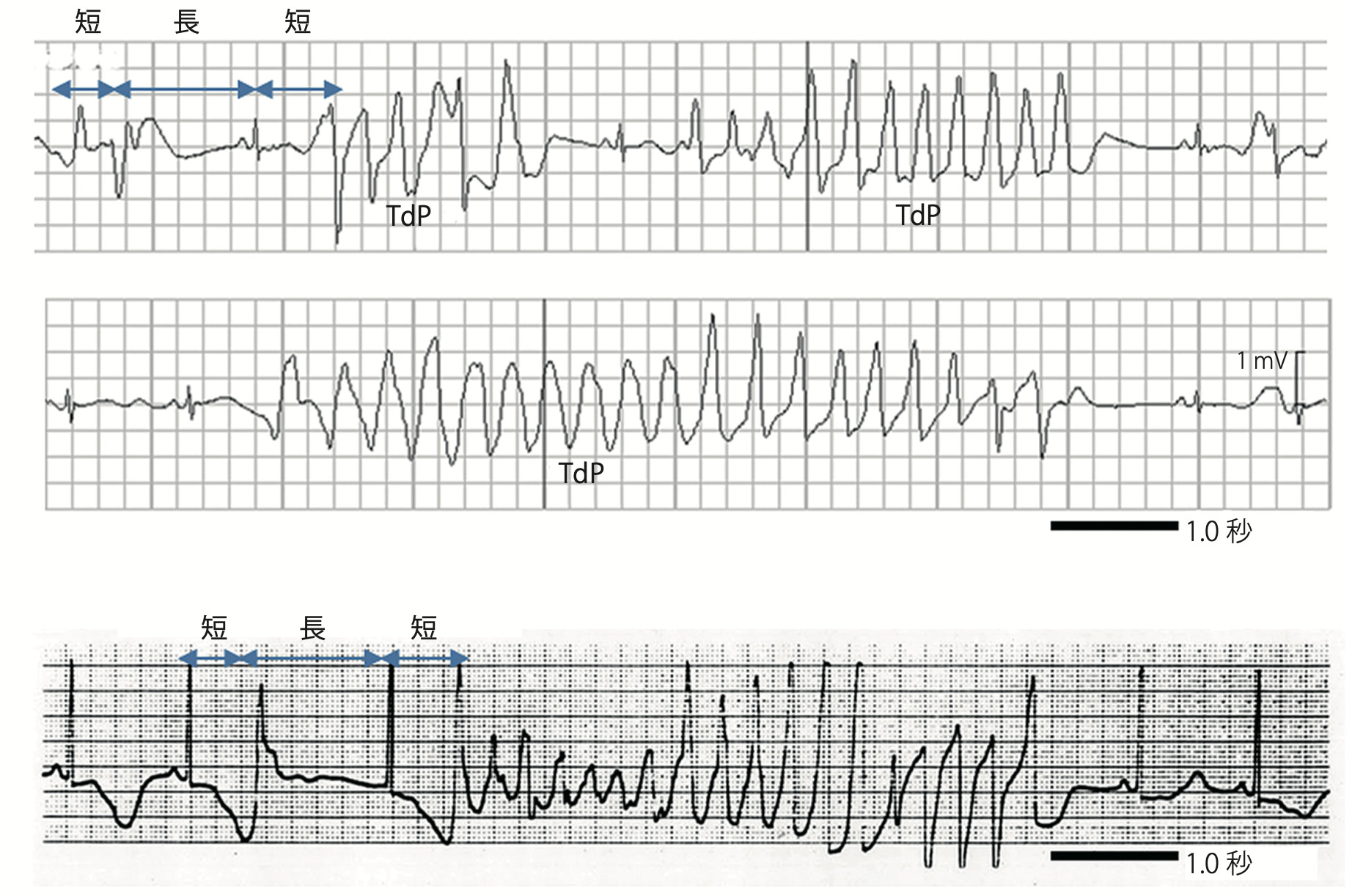
そして忘れるべからずTdP。TdPの場合は出現するシチュエーションが9割以下の状況(※あくまで私見です)なので、背景の心電図や不整脈出現時のモニターを確認すればTdPっぽいかはわかります。
TdPを疑うcheckpoint
- 正常時ECGでQT延長の所見がある
(QT>500msecは特に危険)- short-long-short sequenceの存在
- RRの急激な変化
・short-long-short sequence
(sinusのQRS→期外収縮→長めのpauseに続いてsinusQRS→R on TしてTdP)
torsades de pointesの対応
①マグネゾール1A(2g/20mL)を
溶媒100mLに溶かして全開
(※2分かけて1A静注でもいいけど
人不足なら上記対応で)②カリウム補正(K>4.5-5.0が目標)
③一時的ペーシングして
HR90-100へ
(※つなぎとして
除細動機の経皮ペーシングも可)④ペーシングができなければ
イソプロテレノール1A(0.2mg/1mL)を
ブドウ糖500mLで希釈
5ml/min(300mL/h)で開始⑤QT延長の原因薬剤の中止
病棟で出会う後天性のQT延長症候群の場合は
・ACSやたこつぼ症候群などの循環器急性期
・薬剤によるQT延長
のどちらかでほぼ確定なので、必ず上記状況についてカルテで確認しましょう。
おわりに
「こいつまともに鑑別するつもりないだろ」って思ったかもしれませんが、はいその通りです。正直wide QRS tachycardiaって聞いた瞬間にどんな循環器内科でも多少身構えると思います。そんな時に成書で書いてあるようにさらさら鑑別できるかと言うと、よっぽどの不整脈専門医でもないと無理です。
緊急時にパパッと動くためにはやることを最低限に絞ったほうがいいと思うんですよね、きちんとした診断は急性期乗り切ったらつけたらいい話で。
というお気持ちから生まれたのが上記記事です、ぜひ使ってください。
参考文献