はじめに
以下の記事は私の内科医としての永遠の師匠、KK氏の資料を参考に作成しています。
また、非感染症内科の私が書いているので間違っている部分があるかもしれません。
学問として面白いのでぜひ一度自分で勉強してみてください。
参考文献
⭐️感染症プラチナマニュアル Ver.9 2025-2026
https://store.isho.jp/search/detail/productId/2506780720悪いこと言わないのでマジで買ってください、これ1冊で5年は戦えます。
ポケットサイズで持ち運びが簡単なのがミソ。
疑うシチュエーション
言わずもがな発熱患者で疑いますね。
もう少し詳しく言うと、急性から亞急性発症の病歴(日単位の経過から週単位の経過の発症で増悪している)で炎症を示唆する所見がある場合です。
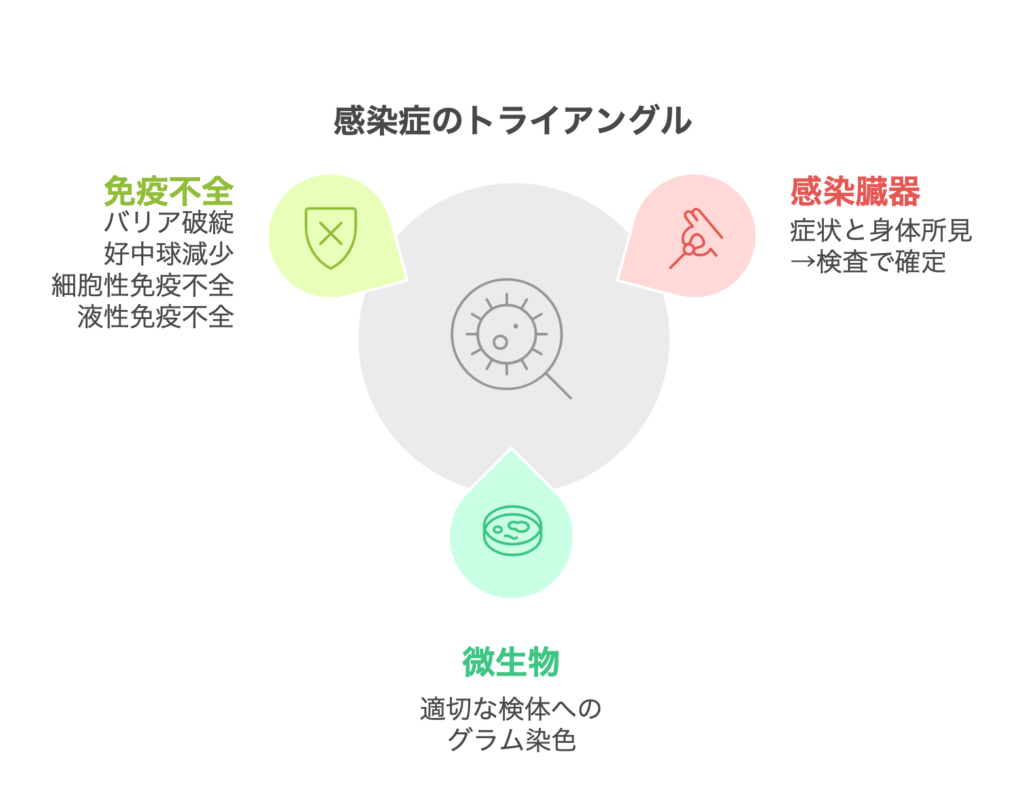
感染症の3大トライアングル
感染症の3大トライアングル
①臓器
②微生物③患者背景(いわゆる免疫不全)
・バリア障害
・好中球減少
・細胞性免疫不全
・液性免疫不全
感染症を考える際に重要なのは以上の3つの要素で考えることです。1つ1つ解説していきましょう。
感染臓器
ここが初期対応では一番重要だと思います。なぜなら感染臓器がわかればcoverが必要な微生物は大体決まってくるからです。
基本は症状がある部位の臓器(咳嗽→肺炎、排尿時痛→尿路感染など)感染を疑い、検体や画像で確定診断していく流れになります。
例えば肺炎なら
・細菌なら肺炎球菌、インフルエンザ菌、モラキセラ、クレブシエラ
・非定型ならレジオネラ、マイコプラズマ、クラミジア
と成書を参考すれば起因菌はすぐにわかり「ブドウ球菌は頻度的にないからcoverから外そう」「重症肺炎だからレジオネラはcoverせねば」などシチュエーションによってどこまでcoverするかを考えるわけです。
普通は感染臓器に親和性が高い微生物をしっかりcoverし、かつ特殊な微生物のcoverが必要かどうかを個別に考えていくことになります。
微生物
その次に大事なのが「原因の微生物がなんなのか」ということです。
肺炎だけでも上記通り複数の微生物のcoverが必要ですが、基本、感染症の原因は単一の微生物であることがほとんどです。なのでその起因菌の特定が大事なわけです。この特定に必要な検査が分かりますか?
そうです、各検体の培養とグラム染色です。ついで抗原、抗体検査。
特に血液培養はよくわかんない発熱患者全員出していいぐらい大事な検査です。
グラム染色は本当に有用なツールで、検体を出して当日中に菌のあたりをつける、というのが1番有用な点かと思われます。
例えば市中肺炎。喀痰のグラム染色でグラム陽性の双球菌が見えたら肺炎球菌とアタリをつけて治療ができます。基本細菌検査室に任せっきりな人が多いと思いますが、ぜひ自分で何回かやってみましょう。特に夜間でも細菌のアタリをつけて治療できるメリットはでかいです。
個人的には細菌検査室に足繁く通うようにしています。グラム染色の結果もすぐ聞けるし、実際検体が適切に取られているかはグラム染色を見れば一目瞭然です(いい検体はほぼ単一の菌しか見えず、白血球による貪食像も多数認め、「こいつが犯人だ!」と安心できる画像が見えます)
ただし、注意することがいくつか。
グラム染色で注意すること
こだわり3 points!!!①検体は正しい方法で採取された検体か
(検体の評価にこだわる)②検出された菌は起因菌か常在菌か見極める
(菌の評価にこだわる)③検出されない菌をcoverする必要があるか
臓器と免疫不全から判断する
(患者背景の評価にこだわる)
①検体は正しい方法で採取された検体か
喀痰のグラム染色だとよくあるんですが、例えばほぼ唾液みたいな喀痰(Geckler分類でM1とかM2)でグラム染色、培養だしてもほぼ意味はありません。どうせ口腔内の常在菌だらけで菌も複数いるし、肺炎だとほぼお目にかからないS.anginosusなど、、、、、見たところでって感じです。
なので喀痰なら、うがいしてもらってなるべく唾液成分の少ない痰をとったり、できる人は気管ファイバーなどで喀痰を取りに行くべき。
尿もバルーンの中の尿を出しても、どうせ汚染菌だらけで意味ないですからね(清潔操作で入れたばっかりのバルーンならまだいいですけど)。
正しい取り方は成書見れば書いてあるので勉強しましょう。
②検出された菌は起因菌か常在菌か見極める
①ともかぶる部分があるのですが、喀痰のグラム染色や培養から口腔内の常在菌が検出されたところでそれを抗生剤でcoverしても意味はありません。
本当の起因菌ならその菌だけで9割近く検体が埋め尽くされているような状態であってほしい。
まぁ誤嚥性肺炎みたいに複数の細菌が関わる疾患もないとはいいませんが、感染症の大原則は単一菌が悪さをする疾患なので、グラム染色でいろんな菌が見える時には検体の質としてあまり良くないと判断します、。1つ1つ菌をわざわざ特定しにいく必要性は低いかと。
血液培養も同様で、検出された菌がコンタミネーションでよくあがる菌かどうかは知っておく必要があります。
成書を参照すれば、検出された菌が起因菌なのか常在菌なのかは経験則で書いてます。感染症の本は一冊持っておくと便利。
③検出されない菌をcoverする必要があるか
臓器と免疫不全から判断する
例えば肺炎なら結核菌、非定型肺炎の起因菌はグラム染色で見えません。なのでグラム染色で見えない菌についてどこまでcoverすればいいか、思いを馳せる必要があります。
研修医レベルなら、以下の5つに関しては毎回coverするべきか毎回考えるべきでしょう。
毎回coverを検討するべき5つの菌
・黄色ブドウ球菌(特にMRSA)
・腸球菌
・ESBL産生菌
・嫌気性菌(特に横隔膜以下)
・緑膿菌
・MRSAは皮膚バリア破綻背景のある重症感染、IEなどの血流感染が疑われる人はcover必須。
・腸球菌はセフェム系、ST合剤がきかない。もっぱらペニシリン系での治療となります。
尿路感染症では腸球菌を疑うGPCが尿に検出されてないかは毎回確認すること。
・嫌気性菌は口腔内のものと横隔膜以下で扱いが違います。臨床的にcoverすることを意識しなければならないのは横隔膜以下の嫌気性菌です。
横隔膜より下の感染症、及び膿瘍の場合には、嫌気性菌をしっかりcoverすること。消化管穿孔、胆管炎、後腹膜の感染など、空気に触れない場所の感染ですからね。
嫌気性菌は血液培養の検出率も低いため、培養に出てないから外す、、、、といったアセスメントはやめたほうがいいでしょう。グラム陰性桿菌感染は重篤になりやすく、抗生剤を外すと致命的です。
尿路感染については、結石などの閉塞起点がなければ嫌気性菌cover不要かと。
・緑膿菌は市中感染で問題になることはほぼない(基本はcover不要)ですが、何らかの免疫不全、培養で検出歴がある場合はcoverすることが多いです。
抗菌薬の感受性が施設ごとにかなり異なる菌です。緑膿菌coverを考慮する際は一度細菌検査室にアンチバイオグラムを確認してもらうのがいいでしょう。
免疫不全
これだけで記事かけてしますので、これは次回の説明で笑。
抗生剤の選び方
上記説明でわかると思いますが、感染臓器さえ特定できれば初手の抗菌薬って大体決まるんですよね笑。
あとは質の良い検体を駆使して抗生剤のde-escalationを狙っていく、という流れになります。
問題は感染臓器が特定できていない場合。
①全身状態良好ならあえて抗生剤を投与せずに経過を見る、血液含めた培養を後日取り直す、再度診察し新たな症状がないか確認する
ここの抗生剤を投与しないってのがミソで、我慢できずに抗生剤を飲ませると大体起因菌わからず、経過もあんまりよくならんし結局focusがわからず自分の首をしめることになります。
②全身状態が悪いなら最低限血液培養をとって、CTRX、ABPC/SBTなどを開始する
大体市中感染で問題になるのはGPCとGNRなので、そこをcoverしてくれる抗生剤で、僕は大体この2剤を選びますね。他MRSAや緑膿菌をcoverするかは患者背景によるので、case by caseで考えてください。
感染症のフォロー方法
「肺炎に対して抗生剤投与中に発熱してきました」
「レントゲンの影がなかなかよくなりません」
こういった時にどうしていいかって困りがち。
この章は
①感染症の治療効果の判定法
②感染症が「よくならない」時に考えること
について学習していきましょう。
感染症の治療効果の判定法
まず、レントゲンなどの画像所見やCRPで治療効果を判定するのは基本間違っていることを知っておきましょう。こういったパラメーターは感染症がよくなっているにもかかわらず、遅れて改善することが多いんです。
このタイムラグがわかってないと
「抗生剤を開始してCRPが上がったので抗菌薬は効いていないです」
っていう迷言製造医師になるので気をつけましょう。
では、逆に何で判断するのかというと、
いつも言う通り「身体所見とバイタル」です。
もう少し詳しく言うと
「その感染症を見つける契機となった症状」
です。
例えば発熱、咳嗽、喀痰増加、SpO2低下の症状で肺炎を見つけたんだったら
フォローすべきものは体温、呼吸数含めた呼吸器症状、喀痰の量です。
あとは食欲も大事。
「解熱してるのにCRPがよくならない、、、、」
っていうのは研修医の悩みあるあるですが、症状が改善しているならどんと構えて3日経過を見ましょう。きっとCRPは下がってくるはずです。
体温も「軽快しているにも関わらず下がらないことがある」ことは知っておきましょう。
例えば腎盂腎炎は解熱に最大72時間かかると言われています。
もうひとつ、加えるとするなら「検体」です。
肺炎なら喀痰量、尿路感染なら尿検査に注目すると適切に治療できているか判断できます。理想的にはグラム染色まで見て治療前後の検体の細菌量、WBC数を比較するのが一番良いフォローかと。
例えば肺炎球菌性の肺炎について、ペニシリンを開始してから6時間後の喀痰のグラム染色で、肺炎球菌がものの見事に検体から消え去った事例などもあるそうです(もちろんcrpは高いまま)。
感染症がよくならないときに考えること
これはもちろん「CRPが下がりません!」とかいうアホみたいな発言ではなくて、身体所見、general appearanceが良くなっていないときの話です。
さて、こんなときに考えることは
①発熱がよくならない(もしくは再燃した)
②全体的によくなっていない
のどちらかでアプローチが違います。
発熱がよくならない(もしくは再燃した)
この場合、入院行為(もしくは治療に伴う医療行為)に伴った発熱の可能性があります。入院発熱患者の6Dは有名ですね。知らない人はググってください。有名なのはDevice関連感染、Drug feverとか。
6Dの検索でも原因がはっきりしない場合は以下のアプローチに移行します。
全体的によくなっていない
「総合診療、ただいま診断中」という本にとてもいい語呂合わせがあったので紹介します。(https://www.amazon.co.jp/%E7%B7%8F%E5%90%88%E5%86%85%E7%A7%91-%E3%81%9F%E3%81%A0%E3%81%84%E3%81%BE%E8%A8%BA%E6%96%AD%E4%B8%AD-%E3%83%95%E3%83%AC%E3%83%BC%E3%83%A0%E6%B3%95%E3%81%A7%E3%80%81%E3%82%82%E3%81%86%E3%82%B3%E3%83%AF%E3%81%8F%E3%81%AA%E3%81%84-%E6%A3%AE%E5%B7%9D-%E6%9A%A2/dp/4498020782)
DONT SADという覚え方です。
DONT SAD
Drainage(ドレナージ)
Other infection(非典型の感染)
Not infection(非感染症)
Tolerance(耐性)
Shift(移行性)
Antibiotics(抗菌薬の投与法が違う)
Duratum(解熱期間)
Drainage
→一番重要な鑑別です。
例えば肺炎なら肺膿瘍、併存胸水への感染の可能性、腎盂腎炎なら腎膿瘍、結石性尿路閉塞などを合併していないかを調査すべきです。
このタイプの感染症は基本ドレナージしないと治りません。どんどん刺しましょう。
もうひとつ付け加えるとするなら膿瘍形成をしていた場合、その部位に悪性腫瘍がないかも精査した方がいいでしょう。
Ex1. 肺膿瘍
肺がんがあった→肺がんが大きくなって気管支を閉塞させて肺膿瘍になった
Ex2. 肝膿瘍
大腸癌があった→大腸癌のせいで腸内細菌が腸管壁から血液へ侵入し、肝臓まで辿り着いてしまった
(なので肝膿瘍の時は血培陽性になることが多いです)
Other infection
ウイルス、真菌、結核含めた抗酸菌は抗菌薬は効かないです。真菌や抗酸菌感染は亞急性の週単位で増悪する経過になることも鑑別点かもしれません。
また、細菌感染だとしても
「培養が出ていないけど考慮すべきものを見落としていないか」
を考える必要があるでしょう。
ex.下部消化管穿孔は培養が出なくても
嫌気性菌coverを外さない
ex.肺炎球菌は培養で出にくいため、
肺炎ではルーチンで肺炎球菌coverを。
また、微生物を本当に同定できているのかのかも再考しましょう。
exよくならない人工物感染や皮膚軟部感染にNTM(GPNと間違われているかも)
◉グラム染色で見えないけれど、、、、
ex.非定型細菌(マイコプラズマ、クラミジア、レジオネラ)や結核菌はグラム染色で染まらない
Not infection
薬剤熱、偽痛風の頻度が高い。悪性腫瘍や膠原病も病歴によっては検討。
Tolerance
耐性菌の可能性があります。
以前の培養結果でESBL,AmpC関連が検出されていればそれもcoverするべきかと。
また
①長期使用のせいで入院中に耐性を獲得してしまった→状態が許せば抗菌薬を一旦切って培養再検
②in vitroだとSなのにin vivoだとRの挙動を示すものが存在する→調べる(D testとか有名なので検索してみてhttps://antibacterial-tests-for-animals.com/column/677)
Shift
前立腺炎、髄膜炎は臓器移行性が良い抗菌薬へ変更しましょう。
Antibiotics
量が少ない、回数が少ないなどはない?
特に腎機能が動く患者はその都度量を調整するべき。
Duratum
腎盂腎炎や膿瘍は解熱にそもそも時間がかかる。
発熱を治療パラメータにとることは正しいのか?
おわりに
1回勉強すると楽しいですよ。この基本を抑えるだけでだいぶ変わるのでぜひ身につけてください。