はじめに
普段の診察の順番は診察の勘所でも書きましたが
【患者診察の基本的な流れ】
①主訴を聞いて鑑別疾患を思い浮かべる
②上記疾患の手がかりを思い浮かべながら病歴聴取&身体診察
③鑑別疾患に対する検査
④診断確定したら治療
という流れになりますが、ショックの場合はちんたら病歴聴取してたら患者が心停止する可能性があるのでまずバイタルを安定させることから始めなければいけません。
収縮期血圧(sBP)が80以下の症例でショックを見逃すことはないと思うのですが、実臨床で問題となるのがsBPが90以上あって、見た目は意外と元気な人がどショックだったりする場合。
個人的な意見ですが、若年者ほどこの傾向が強いように思えます。
自験例の25才のToxic Shock Syndromeなんかはwalk inで来院したものの、見た目が元気なせいでショックであることを当直医が認識せずに一般病棟に入れてました。
来院時BP 96/74, HR 115, BT 40.6°. 翌日状態が悪化して高度救命センターに転院搬送になりました。
1つ格言として
ショックを血圧で判断しない!!!!!
血圧が下がっている時点で
前兆を見逃していると猛省するべき
血圧が下がるのはショックの最終段階で、かつ後がない状況です。
できれば血圧が下がる前にショックを認識して対応できるようになってください。
現場で見逃しがちなショック
- sBPが100以上ある場合
→mBP、HR、呼吸回数で異常に気づく
→ショックを疑う症状、皮疹、意識障害はないか- 血液ガスで代謝性アシドーシスがない場合
→本当に? lac>1.5なら異常、HCO3-は下がってない?
central illustration


ショックの診断について
ショックの概論
※以下の記事は「心原性ショックの制圧(川上先生、細田先生編)」「Hospitalist;内科エマージエンシー」を参考にしています。
特に【心原性ショックの制圧】は心原性ショックだけでなく、「ショックとは何か」から記載されておりぜひ一度手に取ってみてください
ショックの定義は各著で様々な定義がされていますが、以下の2項目は基本盛り込まれているように感じます。
①重要臓器の血液灌流が保ててない
②末梢や臓器への酸素供給が不十分になり
細胞の代謝障害や臓器障害が起こる
①について
臓器への血液灌流は収縮器血圧でなく平均血圧に左右されるため、集中治療室では収縮期血圧(sBP)でなく、平均血圧(mBP)の維持を目標に、65以上で管理する必要があります。
②について
これは採血に現れます。肝機能異常や腎機能障害、乳酸アシドーシスなどが典型的でしょう。ことがほとんどですね。
ショックの認識で大事なことは2つ。
ショックと低血圧はイコールではない
血圧が高くてもショックなことがある採血を見てショックかどうか
判断するのはNG
※「ショックと低血圧はイコールではない」
健診で、普段の血圧が低めと言ってる若年女性を「あなたの血圧は85しかないので今すぐ病院に行ってください!!」なんていいませんよね?
逆に普段のsBPが140程度の人が「全身がだるい」という主訴で来て、診察時sBP100程度なら「これはショックかも」と思ってください。
sBP80以下でショックが鑑別にない医者はいない(はず、、、、)ので、大事なのは血圧「以外」のバイタルや症状、身体所見でショックに気付けるかどうか。
※「採血を見てショックかどうか判断するのはNG」(血液ガスは判断材料にいれてOK)
という認識。
ショックは数分で心停止してもおかしくない病態です。
採血結果を1時間待っている間に状態が悪化してしまったなど洒落になりません。
ここで「ショックの定義②に臓器障害があるから、採血見ないとわからないじゃないか」と反論があるかもしれません。
ショックのtime courseは
Ⅰ.病気になる
Ⅱ.頻脈や頻呼吸などで
低血圧やアシドーシスを代償する
Ⅲ.耐えきれずに徐々に乳酸値(Lac) が上昇するⅣ.さらに進行すると低血圧、乳酸アシドーシス、臓器障害が出現
という流れで、Ⅱのショックの前段階(preshock)を認識して介入できればⅢ、Ⅳまで進行しないはずなんです。
さて、ここでよく考えるとⅣまで行けば臓器障害の指標として肝機能障害や腎機能障害が出現しますが、ⅡやⅢの段階ではおそらく肝機能、腎機能はそこまで異常値にはならないはずです。
つまり採血で肝機能、腎機能異常がないからといってショックの否定にはならないんですよ。
ということで何回も言いますが
採血を見てショックかどうか
判断するのはNG
という認識を。ただし血液ガスは2分程度ですぐ結果が出るので、トリアージに有用です。
バイタルチェック
バイタルの注目点は以下3つ。
特にHRと呼吸回数です。
☆「収縮期血圧が90以下、もしくは普段の血圧から30以上の低下」
(必ず普段の血圧もセットで聞くこと!!!)☆「HRが洞性頻脈で90を超えている場合」
(HR>sBPの場合もショックを想起)
(いわゆるshock index<1の場合)☆「呼吸回数(RR)が24回以上」
(15秒で6回以上の呼吸)
※看護師の報告を受けるのでなく
必ず医者が測定!
以上のどれかに当てはまる場合は血圧が保たれていても「ショックかも」と思えるように。
対応として「さるもちょうしんきがすき(←急変対応の記事で解説します、ググっても出るけど)」をしましょう。血液ガスは必須。
血液ガスの乳酸値はショックにおける必須評価項目で、2mmoL/L以上なら循環不全の証拠となりうるのでショックと確定できます(本当はScvO2やSvO2の方が感度が高いですが、救急外来だと測定がほぼ不可能)。
僕はショックと判断した段階(乳酸値が高い、もしくは病歴や身体所見からショックを疑った場合)ですぐにノルアドレナリンの持続用(10倍希釈)やショット用(100倍希釈)の準備をしていいと思います。
ーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーー
コラム〜血液ガスの取り方〜
なんですけど「わざわざ鼠径からAガスとるのも手間だな〜〜」っていう患者がいることももちろんわかりますし、忙しい救急外来だとわざわざ寝かせてズボンおろしてもらって、、、っていう手間があって嫌ですよね(特にwalkin)。
私のお勧めは手首の橈骨動脈からの採取です。失敗しても圧迫が鼠径より容易だし、何より手間がかからないのが良いです。Alineとるときと一緒ですしね。
自分で刺すのが不安な場合は仲がいい循環器内科や救急の先生に教わりましょう。死ぬほど穿刺しているので手慣れてます。
ーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーーー
主訴
ショックを想起しやすい患者の主訴として「胸痛、発熱」などはわかりやすいですが
・倦怠感、身の置き所がない感じ
・意識障害、不穏、傾眠傾向
・嘔吐、嘔気、下痢などの消化器症状
が主訴にもなりうることを知っておきましょう。
そしてSHOCKの語呂合わせで「ショックだとしたらどのタイプのショックか」を鑑別しましょう。
以下語呂合わせになってます。神経原性ショックは頻度が低いことと病歴の時点で明らかなことがほとんどなのでここでは割愛します。
S sepsis(敗血症) steroid(副腎不全)th(s)yroid(甲状腺機能低下)
H hypovolmic(循環血液量減少)
O obstructive(閉塞性) 具体的には心タンポナーデ、緊張性気胸、肺塞栓
C cardiogenic(心原性ショック)
K anaphylaKis(アナフィラキシー) 実は英語のスペル違うけど笑
身体診察
さて、ショックを疑ったら身体所見で裏を取りましょう。
以下の3つの観察所見で複数異常があればショックを示唆します。
尿量はバルーンを入れて確認。けどすぐにはわからないので、初期対応でショックを認識する場合、中枢神経と皮膚の所見が注目ポイントです。
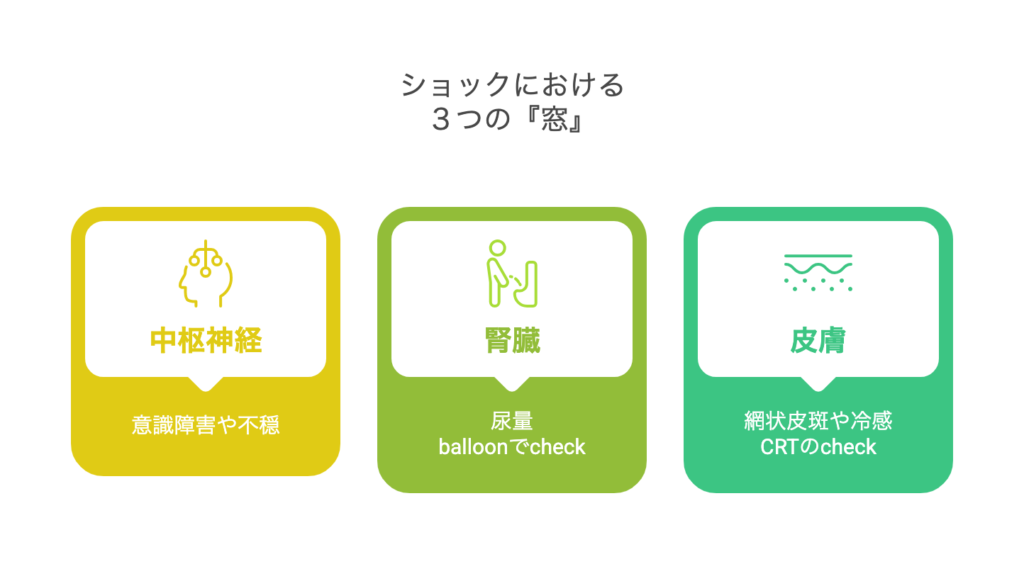
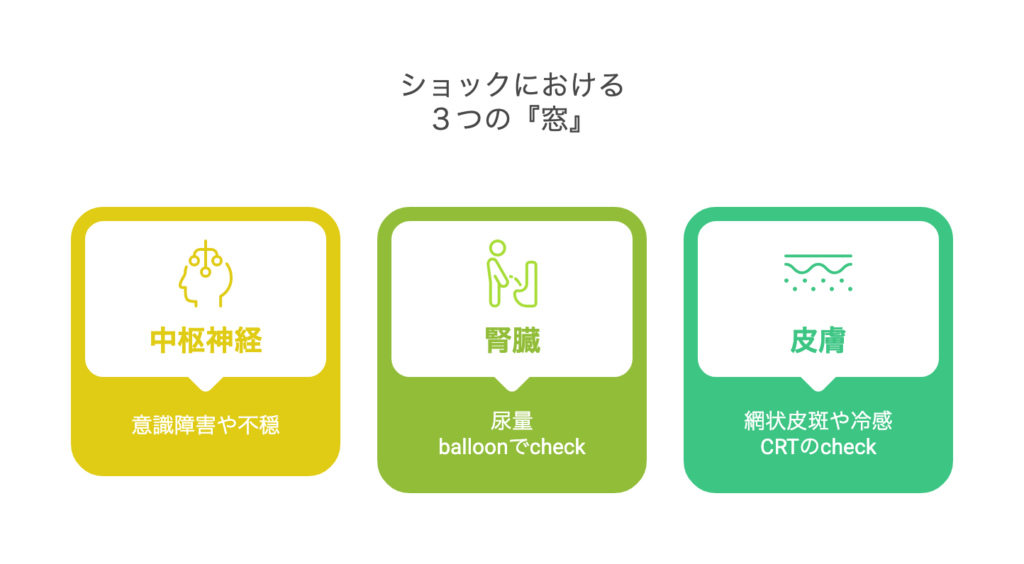
ショックを疑う3つの窓
- 中枢神経
→意識障害、不穏など- 腎臓
→尿量- 皮膚
→網状皮斑、冷感、CRTなど
CRT(Capillary Refill Time)は、末梢循環の評価に用いられる簡便な臨床指標です。通常、患者の指先や前額部などを数秒間圧迫し、離した後に皮膚の色が元に戻るまでの時間を測定します。一般的に2秒以内が正常範囲とされ、それ以上の遷延は循環不全(ショック)を示唆します。
CRTは、初期輸液療法や昇圧薬投与の効果を評価する指標としても有用です。治療介入後にCRTの短縮がみられる場合は、組織灌流の改善が期待できます。逆にCRTの遷延が持続する場合、さらなる輸液管理や昇圧薬の調整を検討する必要があります。
CRTは乳酸や採血データよりも先に改善する(内科診断リファレンスより抜粋)ので、そういう意味でも重要な指標。CRTの値はカルテにも記載しておきましょう。
どうもショックっぽいな、と思ったら次は鑑別のための診察、検査に入ります。
といっても原疾患を特定するほどの情報はないので、大まかなショックの分類(SHOCKのどれに当たるか)を鑑別できれば初期対応の方針が決まるので十分です。
鑑別のための注目ポイントは2つ。
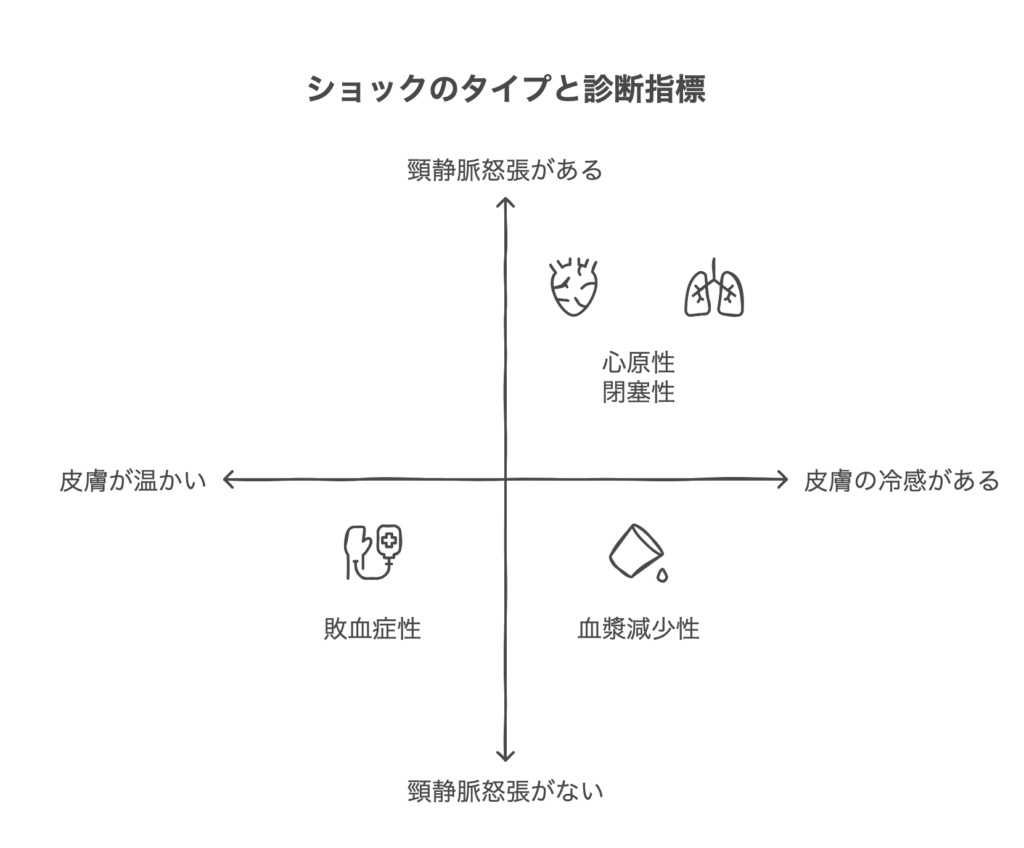
①末梢の皮膚の診察
冷や汗、冷感、網状皮斑など②頸静脈怒張の有無
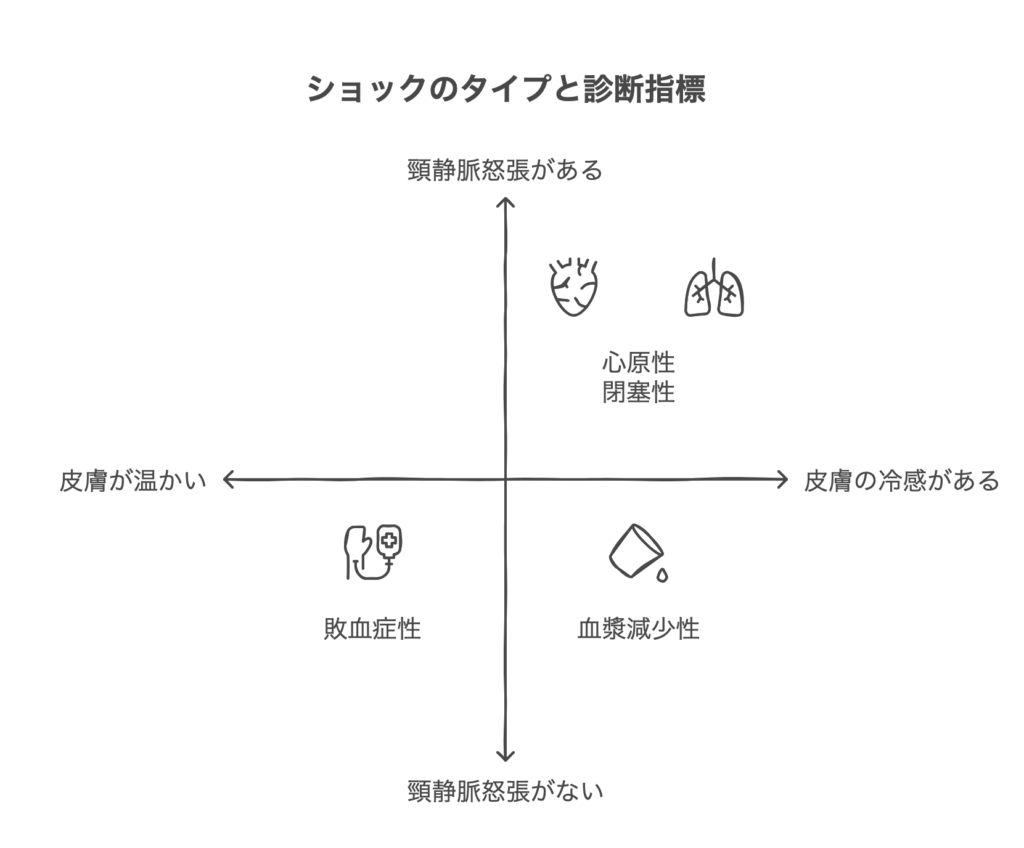
①末梢皮膚を触って暖かいなら
敗血症やアナフィラキシーの可能性があがります。
他のショックは基本冷たいです。
(ショックの終末期はどんなショックでも冷たくなるので、あくまでも原則ですが)
あと鑑別には関係ないですが、
網状皮斑(livedo)はショックの兆候です。
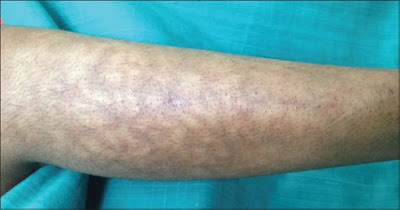
(https://matsushita-er.blogspot.com/2018/12/livedo-reticularis.htmlより)
基本下肢(主に膝中心)から出るので
ズボンを脱がせて
下肢の視診も忘れずに。
あと冷や汗かいている時は
絶対に緊急疾患です。
②で頚静脈怒張があれば
閉塞性か心原性の可能性が高いと診断します。
初期治療、対応
SHOCKの初期対応
- ABCDの評価(別記事に記載)
+簡単な身体診察で鑑別
※ABCDで問題があれば挿管準備- さるもちょうしんきがすき
(別記事に記載)
※発熱なくても血液培養の採取を!- ショックの原因を取り除く準備をする
- それまで点滴で血圧+循環血液量を保つ
当たり前ですが点滴、カテコラミンはあくまで対症療法であり、ショックの治療の大前提は疾患自体の治療です。
ACSならカテーテル治療(PCI)だし、緊張性気胸なら胸腔脱気など。あくまで原疾患への介入がメイン。
が、その処置を開始するまでに血圧が下がって心停止しては元も子もありません。ある程度点滴で状態を保っておく必要があります。
補液に関しては明らかな心原性ショック以外は細胞外液全開の対応で大丈夫です。
4について、おそらく現場での疑問が
ショックにおける点滴について
①ルートはどこから?
②必ずCVをとるべき?
③点滴は結局何を使えばいいの?速度は?
④カテコラミンは初めから使っていいの?
⑤心機能が悪い人に
補液全開でするの怖いんだけど、、、、
①ルートはどこから?
肘の正中がfirstです、できれば20G以上の太さが良い。
でも血管確保が最優先なので無理なら他の場所で22GとかでもOK。何よりもルートの確保を最優先に。
勘違いしている人多いんですが、補液は末梢の方が中心静脈カテーテル(CV)よりも早く補液できます。
ホースを想像してみればいいんですけど、太く短いホース(末梢)のほうが長く細いホース(CV)より勢いよく水出ますよね?CVは補液用ではなくてあくまでカテコラミン用なので、ショックの時に躍起になってとらなくても大丈夫です。
②必ずCVをとるべき?
まぁ取った方がいいのは間違いない(カテコラミンは末梢から投与すると血管外に漏出され、効果が減弱したり皮膚壊死する可能性があるため)。
ですけど正直ノルアドレナリンは濃度さえ調整していれば末梢の細いルートからでも投与可能です(個人的に100倍希釈程度なら末梢からいって問題になったことないですね)。
し、「CV取れなくてまだノルアドレナリンがいけてません」っていう方がよっぽどやばい。
CVをとる余裕があればとる、程度でいいです。診断をつけにいく検査、バイタルを安定させる点滴のほうが先でいいと思います。
※以下の③④⑤については個人的見解が強い部分があります。あくまでも参考程度に。
③点滴は結局何を使えばいいの?速度は?
メインの点滴は細胞外液一択(生理食塩水かリンゲル液)。全開。間違っても維持液とか使わないように。
どんなショックでも昇圧剤の第一選択はノルアドレナリンでいいです(※)。ドパミンとか旧時代の遺物なので使う機会はありません。
ドブタミンはあくまで心原性ショックの適応。なのでショックの中でも適応は心原性ショックに限られます。
あとの疑問としては
・晶質液(特に生食やリンゲル液などの細胞外液)か膠質液(アルブミンやデキストラン)か
敗血症性ショックでは膠質液に関するエビデンスはなかったはずですし、他のショックでも同様でしょう。医療コスト的に考えても生食やリンゲル液でいいと思います。あえてアルブミンを使う状況についてはまたどこかで。
・ノルアドレナリンを使うとダメな状況ってあるの?
、、、、、まぁ後負荷があがって心臓に負担がかかるとか催不整脈作用があるとか色々心配な意見もあるでしょう。
しかし、臨床現場でショック患者の低血圧を放置しているほうがよっぽどやばい(カテコラミンのデメリットより血圧を上げるメリットのが大きい)ので、ショックと認識した時点でノルアドレナリンを準備していいと思います。
超低心機能(eEF10%とか)でもノルアドレナリンで血圧はあがるので、低心機能のせいでノルアドレナリン使用を躊躇う状況とかはないと思います(ここはもっと経験のある医師の意見も聞いてみたいですねぇ)。
④カテコラミンは初めから使っていいの?
これも個人的意見が入りますが、ショック患者であればノルアドレナリン持続静注開始していいと思います。
国試的なお勉強ゲームなら「初期補液への反応がなければ昇圧剤を開始する」って結論になるんでしょうが、ショックの患者はCTへの移動中に急変したりとか、挿管のための前鎮静で心停止したりとか、本当にささいなきっかけで急変するんです。
現場からするとsBP90-100程度に上げておきたいところ、なので個人的にはsBP100以下ならもう使っていいと思います。
sBP90以上あるショックなら病態を鑑みてノルアドレナリン使うか決めるって感じですかねぇ。敗血症性ショックならsBP90以上でも初期から使っていい気がしますけど。どうせ必要になるケースがほとんどなので。
※バソプレシン(商品名ピトレシン)について(質問があったので追記)
ノルアドレナリンでも昇圧剤が足りない場合は、他の純粋な血管収縮薬の選択肢として
・フェニレフリン(ネオシネジン)
・バソプレシン(ピトレシン)
などがあり、ノルアドレナリン(NOA)でも血圧が上がらない場合は使用することとなります。
ただしそもそもショック自体の診断が正しいのか、他のショックが隠れていてソースコントロールが不十分じゃないのか、、、、っていう大前提の視点は必ず持っていてください。
それでも「今すぐ血圧あげないと!!」っていう状況の時は、もう上記薬剤でいいと思います。
(ネオシネジンは使用経験ないためピトレシンについて解説します。)
一応ピトレシンの使用開始基準としては教科書的にはノルアドレナリン0.2γ以上、、、、、になってますが
「NOAあげても全然血圧があがらない!」
「NOAどんどん増えて普段見ないような流量になってきた、、、、」
、、、って感じた瞬間に使用していいと思います笑。そういう時って単剤薬物で粘ってもいいことないので。
んで血圧が安定してきたときにどちらを先に減量していくかについては、「どちらの薬物の反応がよかったのか」によると思います。
例えばNOAあげても全然血圧上がらなくて、ピトレシンでようやく安定したって症例なら多分NOAはきいてないのでNOAから下げるでいいと思います。
ピトレシン使用した理由が「NOAに反応はいいけど極量になってたからピトレシンを追加で使用した」ということならピトレシンから減量してNOA単剤でいいかと。
⑤心機能が悪い人に補液全開でするの怖いんだけど、、、、
はい、もうね、心機能が悪い人でショックがいたら循環器内科に相談してください笑。なぜなら心原性ショックが鑑別から除外できないし、緊急カテーテルの適応や補助循環はどちらにせよ専門家に判断を仰ぐしかないからです。
また、心機能が悪い患者で補液を躊躇うのはうっ血性心不全を自分で作ってしまうんじゃないかっていう感覚によるものだと思いますが、そこは病態ありきで考えましょう。
case1 元々心機能が悪い患者が発熱を呈するショックで搬送された場合
これは敗血症性ショックを疑う病歴なので、どちらにせよ初期治療は細胞外液補充+血管収縮薬になる。
むしろ補液を躊躇ってショックが遷延するほうがよっぽどやばい(n度目)
補液を絞るとしたら、初期治療が功を奏して血圧も安定して、乳酸も下がってきてというふうに循環不全が解消されてからでいいです。
case2 一週間前から胸痛があって今日倒れて救急搬送
接触時BP 60/40これはもう心原性でしょう、補液どうこうの前に循環器内科を呼んだ方がいい
こういう状況では補液はそこそこ、ノルアドレナリンメインで昇圧するでいいと思います
※ただし心タンポなどの閉塞性ショックの場合は補液全開です!!!
ということで明らかな心原性ショックでなければ補液全開でいいと思います。ただしこういったショックは複数の病態が合併していることがある(ex. 敗血症性ショック+敗血症性心筋症による心原性ショックなど)ため、もう心機能悪かったら循環器内科に相談でいいです。
おわりに
大まかな鑑別ができたら、いよいよ治療です。
各ショックについての対応や検査方法に関しては、次回解説していきます。