はじめに
※2024/5/3 抗不整脈薬を追加
※2025/3/7 持続のラシックス、ステロイド、インスリンを追記
救急外来でよく使用する薬剤についてまとめました。なお、実測体重50kg換算でのγ計算なので適宜調整して使ってください。
なお、以下で使用している溶媒は生食でも5%ブドウ糖(TZ)でもなんでもいいんですが、個人的には集中治療室での管理において高Cl性の代謝性アシドーシスになるのを避けるためにブドウ糖を溶媒にしています。まぁここは施設のルールに従ってください。
、、、、、あと、これは魔法の呪文なんですけど、「大体持続は3ml/hで始めればどうにかなる」ってことを覚えておきましょう笑。調整も基本は1ml/hずつです(例外はピトレシン、フェンタニル、レミフェンタニルなど)。
不安な要素があるときには2ml/hなど少なめから開始、調整も0.5ml/hずつなど細かくやればいいです。基本初期投与で3ml/h以上投与しなければ大事にはならない、、、、、はず。
以下参考文献です、COIはありません笑
参考文献
ICU/CCUの薬の考え方,使い方 ver.2
(https://store.isho.jp/search/detail/productId/1804501450)
集中治療,ここだけの話
(https://www.igaku-shoin.co.jp/book/detail/104550)
昇圧剤
基本昇圧剤の第一選択はノルアドレナリンです。10倍希釈と100倍希釈で覚えておきましょう。あと、バソプレシンはあくまでも昇圧目的で、尿崩症の時は使用量が違うので注意。
ノルアドレナリン(NOA)
①shot用(100倍希釈)
NOA 1A(1mg/1mL)+溶媒99mL
計100mL
※1-2ccずつshotが可能
※末梢からでもOK②持続投与用(10倍希釈)
NOA 5A(5mg/5mL)+溶媒45mL
計50mL
3ml/h(0.1γ)で開始 1ml/hずつ調整
1-9ml/h(0.03-0.3γ)の間で調整
※5ml/.hを超えてくれば追加対応の検討
バソプレシン(ピトレシン)
2A(40units/2mL)+溶媒38mL
計40mL
1ml/hで開始 0.5ml/hずつ調整
0.5-4ml/hの間で調整
※成書上は2ml/hが上限なので
大声ではいえませんが
ピトレシン使うような敗血症ショックだと
4-5ml/h必要なことも多々あります
アドレナリン持続
3A(3mg/3mL)+溶媒47mL
計50mL
2ml/hで開始 0.5ml/hずつ調整
1-8ml/hの間で調整
降圧薬
主にCS1の心不全、大動脈解離、脳出血などでの使用頻度が高いと思います。心不全ならニトロなどの硝酸薬、他はニカルジピン含めたカルシウムブロッカーでいいのでは。
硝酸薬系は必ず
①AS、LVOTOやショックなどの低心拍出症候群のリスクの確認
②右室梗塞、解離の心タンポ含めた右心不全
③バイアグラの内服(併用禁忌)
の3点はチェックしておきましょう。
正直moderateASぐらいだったら静注降圧薬使ったりもするんですが、量を普通の1/3にしたり、初めはBiPAPで逃げたり、ニトロは避けてニカルジピンを使ったりとか、注意を払って使うことを肝に銘じてください。まぁASあってニトロ使いたい状況ならまず循環器内科に相談してください。
ニトログリセリン(ミオコール)
1シリンジ(25mg/50mL) 計50mL
2ccshotして3ml/hで開始
調整は5分程度目処に1ml/hずつ調整
※10ml/hまで使用しても
降圧目標未達成なら
ニカルジピン使用を考慮
※一刻も早く降圧したい場合
1cc shotして1ml/h増量とか
※48時間程度で耐性ができるので
その間に内服や他点滴薬に
切り替えるイメージ
ニカルジピン
※体重換算不要
5A(50mg/50mL) 計50mL
3ml/hで開始 1ml/hずつ調整
1-15ml/hの間で調整
※かなりの頻度で静脈炎を起こすので
できればCVから投与を
施設によっては濃度を半分にして
末梢から使用します
※反応性頻脈になることも
大動脈解離の使用時なら
βブロッカーを併用する方が無難
挿管前処置
ショック状態or低心機能の場合
昨今ICUでの鎮静剤のfirstはプロポフォールという風潮が強いと思います(キレがいい、肝腎機能が悪くても使用可能、薬剤相互作用が少ない、鎮静レベル調整が容易)が、心抑制、低血圧のリスクが高い薬剤なので、筆者は上記の状況ではプロポフォールの使用は控えています。
鎮痛剤は昇圧作用のあるケタミンがいいのではないでしょうか。
・鎮痛薬→ケタミン(昇圧作用あり)
・鎮静薬→ミダゾラム
・筋弛緩薬→ロクロニウム
※筋弛緩薬は嘔吐反射が強い場合など、挿管に手間取ることが予想される場合に使用を検討します。しかし用手換気が困難な高度肥満患者などでは、挿管もできず換気もできないという最悪な事態になるため、ルーチンの使用は推奨されません。
まぁ本当に緊急なら鎮痛薬のみでも良さそうですけどね笑、若めで嘔吐反射なども強そうなら鎮静剤すっ飛ばしてロクロニウムivして挿管しましょう。
挿管セット①
・ケタラール(50mg/5mL)
1A(1mg/kg)
※頭蓋内圧亢進の状況では忌避すべき・ミダゾラム1A(10mg/2mL)+溶媒8mL 計10mL
2-3mL(0.04-0.06mg/kg)
※効きが悪い場合は1mLずつ追加
※効くまでの時間がやや長い(1から2分程度)ので
shotしすぎて過鎮静にならないよう注意・ロクロニウム(50mg/5mL)
1A(1mg/kg)
※バッグ換気が困難である場合
挿管に手間取ると心停止リスクあり
使用注意
上記以外の場合
・鎮痛薬→フェンタニル(フェンタネスト)
・鎮静薬→プロポフォール(ディプリバン)
・筋弛緩薬→ロクロニウム(嘔吐反射強い場合など、ルーチンでは使用せず)
挿管セット②
・フェンタニル(0.1mg/2mL)
0.5-1A(0.05-0.1mg)
※添付文書上は1ー2分かけて
急速静注で胸郭硬直の副作用・プロポフォール(500mg/50mL)
5cc shot(1mg/kg)
※血圧が不安な場合は3cc
迅速に効くので
効果不十分ならあとで2cc追加・ロクロニウム(50mg/5mL)
1A(1mg/kg)
※バッグ換気が困難である場合
挿管に手間取ると心停止リスクあり
使用注意
鎮痛薬・鎮静薬・筋弛緩薬
大前提としてこういった麻薬使用の基本は
①鎮痛薬の調整
②鎮静薬の調整
③必要であれば筋弛緩薬
この順番を必ず守ること!!!
なぜなら基本ICU患者は何らかの痛みと戦っているものであり鎮痛薬は必須。しかし鎮静薬、筋弛緩薬に鎮痛作用はないので①なしの②③だけで管理するというのは痛みを訴える患者を黙らせる行為であって拷問以外の何者でもないからです。
なので②③の調整をしたいと思うときは「そもそも鎮痛剤が足りているのかな?」と思いを馳せるのが大前提。
鎮痛薬
目標はBPS、CPOTなどを目処に調整します。このブログではCPOTにしますね。3未満が目標です。
ちなみにBPSは6未満を目標。
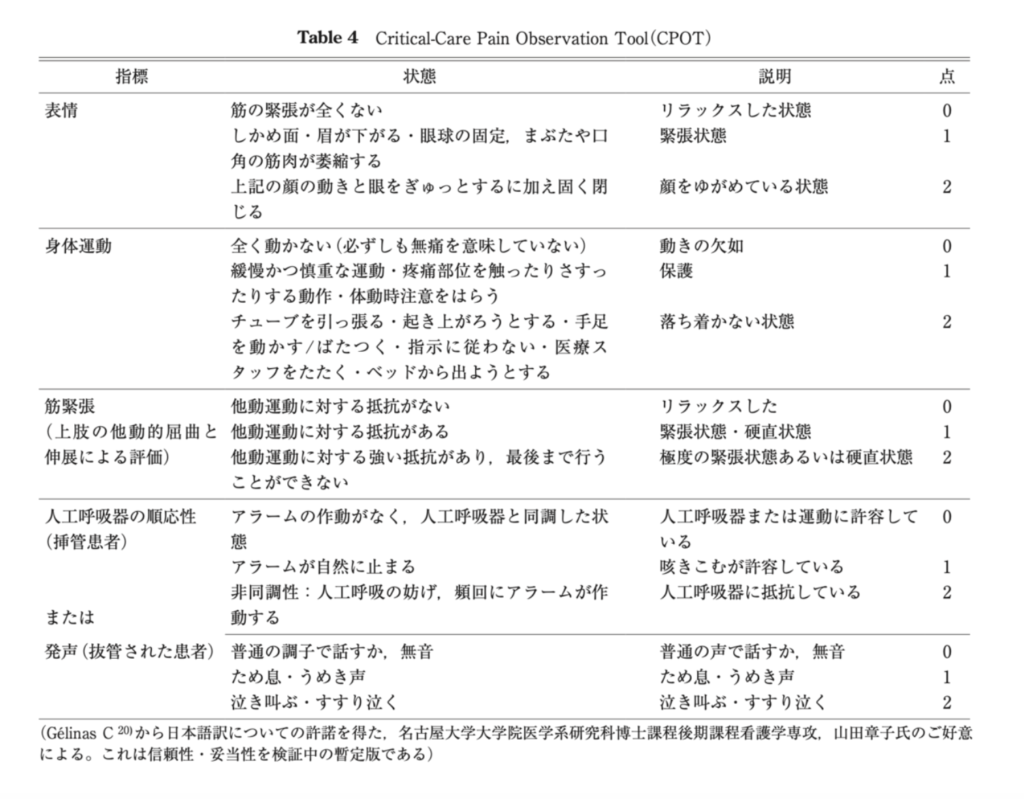
(引用;https://www.kango-roo.com/learning/8420/)
フェンタニル(0.5mg/10mL)
2A(1mg/20mL)+溶媒30mL 計50mL
1ml/hで開始(血圧不安なら0.5ml/h)
CPOTが3未満を目標に
0.5ml/hずつ調整
0.5-3ml/hの間で管理※吸引や穿刺など
処置に伴う痛みの際には
(procedural pain)
0.5ccずつshot可
一応2023年からICUで使用可能になったレミフェンタニルというフェンタニルの強化版(フェンタニルより効果持続時間が短くキレがいい)も書いておきます。
レミフェンタニルについての注意点は、キレがすごくいいので残量がなくなった後に交換すると鎮痛薬が切れる期間が存在してしまいます。レミフェンタニルの交換は並行で行う方が患者にとっては優しいです。
レミフェンタニル(アルチバ)(2mg/1V)
1V(2mg)+溶媒20mL 計20mL
(0.1mg/mL)
0.5ml/hで開始
CPOTが3未満を目標に
0.2ml/hずつ調整
0.1-3.0ml/hの間で管理
(この流量であれば
自発呼吸は残せる)※吸引や穿刺など
処置に伴う痛みの際には
(procedural pain)
0.2ccずつshot可
鎮静薬
低心機能やショックの場合はミダゾラムで、現在のfirst lineの鎮静薬はプロポフォール(ディプリバン)が推奨されています。
RASSscaleが0〜-1程度(就寝時なら0〜-2程度)を目標に調整。
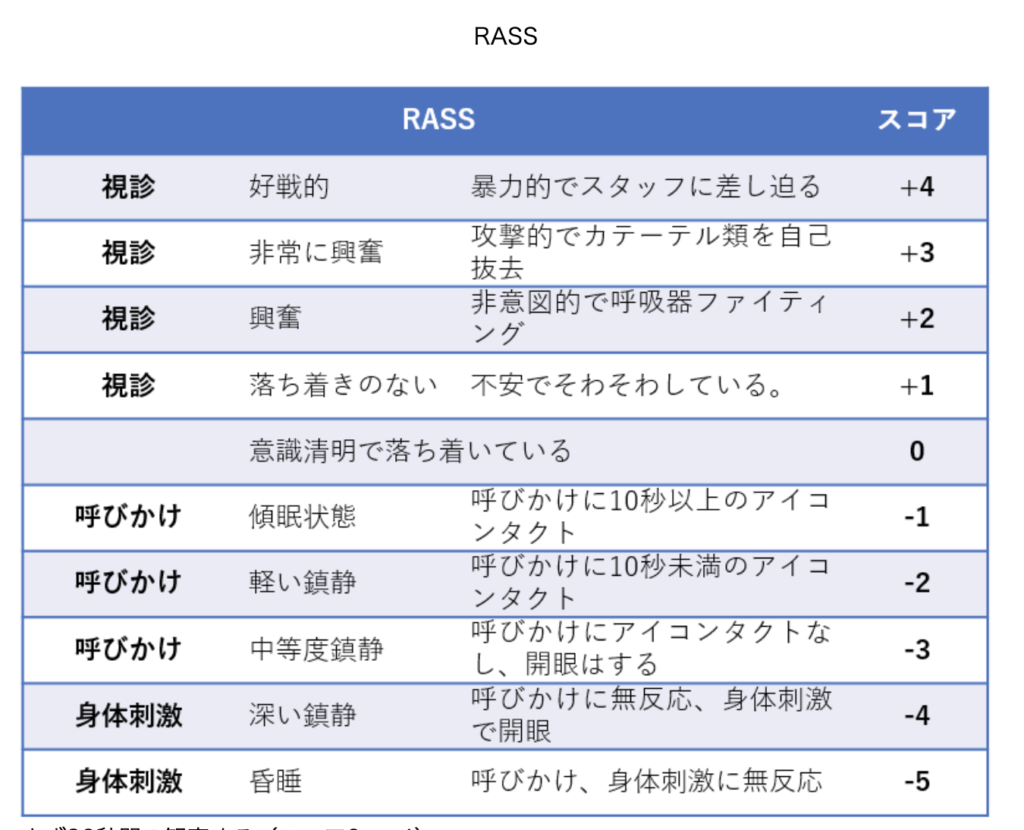
(引用;https://ce7meliteracy.com/archives/2662)
ミダゾラム(10mg/2mL)
5A(50mg/10mL)+溶媒40mL
計50mL
3ml/hで開始(血圧不安なら2ml/h)
RASSが0〜-1程度(就寝時なら0〜-2程度)
を目標に1ml/hずつ調整
1-10ml/hの間で管理※呼吸器管理の鎮静で使うはずで
挿管の時に前投薬していればloading不要
※48時間以上使用すると鎮静作用が遷延
offしても全然目覚めないことがある
→フルマゼニル0.5-1A(0.25-0.5mg)静注
起きればミダゾラムが遷延している証拠
起きなければ意識障害の精査を
※フルマゼニルは最長60分しか
効かないので
起きても後で必ず寝ます。
「起きたから抜管しよう!」
とか絶対にやめてください
※Ca拮抗薬やPPIなどとの
相互作用あり
併用薬注意
※ベンゾ系薬物なので
ぶつ切りはせずに漸減終了を
25%減/日が目安
※できればプロポフォールや
デクスメデトミジン(DEX)への
変更を検討
プロポフォール(ディプリバン)(500mg/50mL)
2ml/hで開始
RASSが0〜-1程度
(就寝時なら0〜-2程度)
を目標に1ml/hずつ調整
1-15ml/hの間で管理※15ml/h超える場合は
PRISのリスクを考慮し
DEXなどの鎮静剤併用を検討する
※PRIS(プロポフォール注入症候群)
CK上昇、乳酸アシドーシス、急性腎不全
などの異常が出る薬剤性疾患
こう見ると、やっぱりプロポフォールはいい薬ですね。これ以外にも特徴はたくさんあるので興味ある人はぜひ自分で勉強してください。
何度も言いますがプロポフォールは心抑制、低血圧のリスクが高い薬剤なので、不安があればミダゾラムで初期投与、早期に他薬剤へ変更を検討!と覚えてください。
筋弛緩薬
基本ロクロニウム一択です。ただし、人工呼吸器でのルーチンでの使用は推奨されていないので以下の基準に当てはまることを大前提に使用してください。
筋弛緩薬の使用条件
①以下のシチュエーションに該当し、自発呼吸・運動が病態に悪影響を与える場合
・重症呼吸不全(ARDSなど)、重症循環不全
・脳圧亢進が致命的になる状況
(吸引による咳嗽反射など)
・腹臥位療法中
・体温管理療法中のシバリング対応
(※firstでは筋弛緩薬は使用せず)
・てんかん重積などで必要な安静が保てない
(※鎮痛、鎮静が効いている前提)②基本48時間以内の使用にとどめる
③ステロイドとの併用は
筋力低下の副作用あり
注意して使うこと!!!
筋弛緩薬はTOFカウントを指標に調整します。詳細は以下のサイト見てください笑(https://knight1112jp.seesaa.net/article/201404article_46.html)
ロクロニウム(エスラックス)(50mg/5mL)
4A(200mg/20mL)
2ml/hで開始
TOFカウント1-2を目標に
0.5ml/hずつ調整
(4-6時間ごとを目安)
0.5-4ml/hの間で管理
※シバリング出現時は
0.5cc shotして0.5ml/h増量
ちなみにエスラックス使用中はRASSとかつけようがないため、鎮静薬はBISモニターで60以下を目標に調整しています。
利尿剤
救急外来で使う利尿薬はラシックス使うことができれば十分でしょう。
ただし使う前は必ず低心拍出症候群の兆候がないか(ショックの記事に記載)確認する癖をつけましょう。
フロセミド(ラシックス)
1A(20mg/2mL)
※腎機能が悪い人ほど効き目が悪い
※利尿が足りない場合は
1A→2A→4Aなど
1回量を倍々に増やす
フロセミド持続
10A(200mg/20mL)+溶媒 28mL
1ml/hで開始(lasix 100mg/day)目標尿量ごとに0.5ml/hずつ増減
最大2ml/h(200mg/day)
ex
尿量12時間で1000ml以下→0.5ml/h増量
尿量12時間で2000ml以下→0.5ml/h増量※溶媒をマンニトールにしても可
ステロイド
敗血症性ショック用の持続ステロイドです。
ステロイド持続
ヒドロコルチゾン(ソルコーテフ)
200mg+ 溶媒 48mL
2ml/hで持続
持続インスリン
インスリン持続
ヒューマリンR 50units+ 溶媒49.5mL
(1units/mL)
強心薬
基本はドブタミンが使えればOK。ミルリノンが出てくる状況ならきっと循環器内科に相談したほうがいいでしょう。
ドブタミンは薄いものと濃いものがあります。薄い方は末梢から投与可能ですが、濃い方はCVから投与してください。
①薄いドブタミン(200mg/200mL)
6ml/h(2γ)から開始、3ml/hごとに調整
9ml/hを越えてくるなら
濃いものを使用することを検討
※抹消点滴でも投与可
※絶対にいきなり終了しないこと!
3ml/h(1γ)ずつ、できれば1日ごとに
様子見て減量していく
②濃いドブタミン(シリンジ150mg/50mL)3ml/h(3γ)から開始、1ml/hごとに調整
5ml/hを越えてくるなら
補助循環の使用を検討
※CVから投与するのが原則
※緊急回避的に10γまであげて一晩
様子を見たことはあります。
お勧めはしませんが、補助循環が
すぐ入れられない状況では
やむを得ないでしょ
抗不整脈薬
βブロッカー
ランジオロール(オノアクト)(50mg/1V)
3V(150mg/3V)+溶媒50mL 計50mL
3ml/hで開始(血圧不安なら2ml/h)
安静時HR110以下を目標に
1ml/hずつ調整
1-10ml/hの間で管理
※血圧が90以下になる場合は
即時中止
アミオダロン
アミオダロン(アンカロン)(150mg/3mL)
※溶媒はブドウ糖のみ使用可①5/6A(125mg/2.5mL)+ブドウ糖100mL
600ml/hで10分で初期急速投与
※①で血圧下がることがあり
状態によってはskip②5A(750mg/15mL)+ブドウ糖500mL
33ml/hで6時間投与した後(200mL投与後)
17ml/hに減量し継続
カルシウムブロッカー
使うときはそれなりにリスクがあります。使用する際は各記事を読んでから使ってください。
ジルチアゼム(ヘルベッサー)(50mg/1V)
(※以下添付文書より大分薄め)1V(50mg/1V)+溶媒50mL 計50mL
3ml/hで開始(血圧不安なら2ml/h)
安静時HR110以下を目標に
1ml/hずつ調整
1-10ml/hの間で管理
※血圧が90以下になる場合は即時中止
もしくはノルアド5A +45ml 2ml開始
(SBP100以上キープするように適宜増減 max10ml)
※急性期は感染や頻脈誘発心筋症など、血圧が低下しやすい状況になるので、ノルアド併用する事もある
ベラパミル(ワソラン)(5mg/2mL)
1A(5mg/2mL)+溶媒50mL 計50mL
30分かけてdrip
※血圧が90以下になる場合は
即時中止